En Çok Okunanlar
Özet
Amaç: Şiddetli akut solunum yolu sendromu virusunun (SARS-CoV-2) neden olduğu koronavirus hastalığı (COVID-19) pandemisi, önemli oranlarda morbidite ve mortaliteye neden olarak tüm dünyada sağlık sistemlerini zorlamıştır. Bağışıklık sistemi baskılanmış olma durumu, şiddetli COVID-19 gelişimi için bir risk faktörü olarak kabul edilmektedir. Bu çalışmada, COVID-19 tanısı alan bağışıklığı baskılanmış hastalarda morbidite ve mortalite üzerine etki eden faktörleri belirlemeyi amaçladık.
Yöntemler: Bu retrospektif kesitsel çalışmada, Mart 2020’den Nisan 2022’ye kadar Türkiye’de bir üniversite hastanesinde tedavi gören ve ikincil immünosüpresyonu olan 340 COVID-19 hastasının, 28 günlük klinik sonlanımlarına göre laboratuvar bulguları ve sonuçları incelendi. Kanser (hematolojik/solid) hastaları, organ nakli alıcıları ve romatolojik hastalıkları olanlar olmak üzere SARS-CoV-2 infeksiyonunun farklı immün yetmezlik formlarına sahip üç hasta grubunda mortalite ile ilişkili faktörler araştırıldı.
Bulgular: Hastaların 172 (%51)’si kadın ve yaş ortalaması 61±15 yıl idi. Hayatını kaybeden hasta sayısı 122 (%35.8) olup yoğun bakım ünitesi (YBÜ)’ne yatırılan hastalardaki ölüm oranı (%73.4) YBÜ’ye alınmayanlara göre anlamlı düzeyde yüksekti (p<0.001). Yirmi sekiz günlük takipte hayatını kaybeden hastaların en yüksek laboratuvar medyan değerleri; üre, laktat dehidrogenaz (LDH), D-dimer, ferritin, C-reaktif protein (CRP) ve fibrinojen için anlamlı derecede yüksek saptanırken ilk ölçüm lenfosit değeri hayatta kalan hastalarla karşılaştırıldığında anlamlı düzeyde düşük saptandı (p<0.001). Hastaların YBÜ’de yatışının olmasının mortalite riskini 13.6 (p<0.001) kat artırdığı tespit edildi. Antikoagülan tedavi (p=0.029) ve nazal oksijen desteğinin (p<0.001) mortalite riskinde azalmaya yol açtığı görüldü.
Sonuç: Bağışıklığı baskılanmış hastalar, COVID-19 infeksiyonunun ciddi komplikasyonları açısından risk altındadır. Bağışıklığı baskılanmış COVID-19 hastaları, ciddi hastalık ve ölüm riskleri açısından farklılık gösterebilmektedir. Çalışmamızda, COVID-19 ile infekte olan immün sistemi baskılanmış hastalarda; LDH, D-dimer, CRP ve lenfosit değerlerinin sağkalımı değerlendirmek için kullanılabilecek belirteçler olabileceği ve standart tedavinin önemi gösterildi. Bu nedenle, immünosüpresif COVID-19 hastalarının yönetiminde bulgularımızın dikkate alınması gerektiğini düşünüyoruz.
GİRİŞ
Şiddetli akut solunum yolu sendromu virusu (SARS-CoV-2) koronavirus hastalığı (COVID-19) pandemisine yol açmıştır. Bu pandemi küresel ölçekte tüm sağlık sistemleri için tehdit haline gelmiştir. Dünya Sağlık Örgütü (DSÖ) 10 Ağustos 2023 tarihi itibari ile pandeminin dünya çapında 750 milyondan fazla olgu ve yaklaşık 7 milyon ölüme neden olduğunu bildirmiştir (1). COVID-19, öncelikle ateş ve alt solunum yolu semptomları ile karakterizedir; ancak şiddeti asemptomatik hastalıktan akut solunum sıkıntısı sendromuna (ARDS), septik şoka, çoklu organ yetmezliğine ve ölüme yol açan farklı sonuçlara da neden olabilmektedir. Klinik olarak, COVID-19 infeksiyonu olan hastaların büyük bir bölümü hafif veya orta derecede grip benzeri semptomlar gösterir; yalnızca %5’i ciddi ve kritik semptomlar sonucu hastane veya yoğun bakım ünitesi (YBÜ)’nde yatırılarak izlenir. Hastaneye yatış ve ölümün en güçlü belirleyicisi yaş (>65) iken komorbiditesi olan hastalar yaştan bağımsız olarak ciddi hastalık riski altındadır (2-5).
Sağlıklı bireylere kıyasla daha şiddetli komplikasyonlara eğilimli olan bağışıklığı baskılanmış hastalar arasında COVID-19’un temel özellikleri ve sonuçları iyi karakterize edilmemiştir. Bağışıklığı baskılanmış hastalardaki viral infeksiyonların ciddi hastalığa ilerleme olasılığı daha yüksektir; kanser veya transplantasyon ciddi COVID-19 gelişimi için bir risk faktörü olarak kabul edilmektedir (6-8). Bununla birlikte, Gisondi ve arkadaşları (9) immünosüpresif tedavi alıp almadıklarına bakılmaksızın COVID-19 hastaları arasında benzer sonuçlar bildirmiştir. COVID-19 tanılı hastaların irdelendiği bir meta-analizde, ciddi COVID-19 ile ilişkili sonuçların 65 yaş üstü olunması ve komorbiditeler (hipertansiyon ve diyabet dahil) ile ilişkili olduğu ancak kanser ile ilişkili olmadığını bildirilmiştir (10). Ayrıca, bağışıklığı baskılanmış hastalar daha yaşlı olup bağışıklığı baskılanmamış hastalara göre daha fazla altta yatan hastalığa sahiptir; bununla birlikte immünsüpresif durumun daha şiddetli SARS-CoV-2 infeksiyonu ve/veya mortalite ile ilişkili olup olmadığına dair veriler yetersizdir (11). Risk faktörlerinin veya predispozan faktörlerin belirlenmesi, bağışıklığı baskılanmış hastalarda COVID-19 gibi hayatı tehdit eden infeksiyonun yönetiminde kritik rol oynamaktadır (12). İnfeksiyonun erken döneminde bağışıklık yanıtının engellenmesi potansiyel olarak kontrolsüz viral replikasyona ve şiddetli hastalığa ortam sağlayabilir (13). Doğrulanmış COVID-19 olguları ve buna bağlı ölümler göz önüne alındığında; bağışıklığı baskılanmış hastalar, mortalite üzerine etki eden risk faktörleri ve zemin hazırlayan terapötik ajanların belirlenmesi, bağışıklığı baskılanmış hastalarda COVID-19 gibi hayatı tehdit eden infeksiyonun yönetiminde çok önemlidir. Bu çalışmada, kanserli hastalar (solid/hematolojik) ve organ nakli alıcıları da dahil olmak üzere çeşitli bağışıklığı baskılanmış hastalarda COVID-19’un temel yönlerini ve sonuçlarını araştırmayı amaçladık.
YÖNTEMLER
Retrospektif, tek merkezli ve kesitsel olan bu çalışmaya, Mart 2020-Nisan 2022 tarihleri arasında İstanbul Üniversitesi-Cerrahpaşa, Cerrahpaşa Tıp Fakültesi Hastanesi’ne başvuran ve polimeraz zincir reaksiyonu (PZR) testi ile COVID-19 tanısı almış, kanserli (solid organ/hematolojik), romatizmal hastalığı olan veya organ nakli yapılmış 18 yaşından büyük hastalar dahil edildi. Eşlik eden COVID-19 ve immünosüpresyon durumu olmayan hastalar çalışmaya dahil edilmedi.
Çalışma kapsamında; hastanemizde yatarak izlenen tüm COVID-19 hastaları için standart olarak kaydedilmiş veri setlerinde yer alan demografik bilgiler, laboratuvar bulguları, tedaviler ve sonuçları irdelendi. Lökosit sayısı (WBC), lenfosit sayısı (Ly), trombosit sayısı (Plt), üre, kreatinin, alanin aminotransferaz (ALT), aspartat aminotransferaz (AST), laktat dehidrogenaz (LDH), C-reaktif protein (CRP), ferritin, D-dimer ve fibrinojen düzeyleri hastaneye ilk kabul sırasında ve düzenli aralıklarla kontrol edilmişti. Güncellenen rehberler ve T.C. Sağlık Bakanlığı önerileri doğrultusunda hastalara hidroksiklorokin, azitromisin, oseltamivir, lopinavir/ritonavir ve favipiravir tedavileri uygulanmıştı. Solunum sıkıntısı nedeniyle oksijen tedavisi desteği ihtiyacı olan hastalarda 6 mg/gün deksametazon veya 0.5-1 mg/kg prednisolon veya eşdeğeri metilprednisolon uygulanırken antikoagülan profilaksi olarak hastaneye yatırılan tüm hastalara aktif kanama veya trombositopeni <25-30 000/µl) olmadığı sürece tromboz profilaksisi olarak düşük moleküler ağırlıklı heparin (0.4 ml çözelti içeren kullanıma hazır enjektörde 4000 anti-Xa İÜ’ye eşdeğer 40 mg) verilmişti.
Çalışma, İstanbul Üniversitesi- Cerrahpaşa Tıp Fakültesi Klinik Araştırmalar Etik Kurulu tarafından 06 Nisan 2023 tarihinde 660490 karar numarasıyla onaylanmıştır. Hastaların verileri geriye dönük olarak incelendiği için bilgilendirilmiş yazılı onam formu alınmadı.
İstatistiksel Analiz
İstatistik analizler, R yazılımı versiyon 4.2.0 (R Foundation, Avusturya; https://www.r-project.org/) ile yapıldı. Genel istatistik analizlerinde gtsummary versiyon 1.6.0, rstatix versiyon 0.7.0, survival versiyon 3.3.1 ve ggsurvfit versiyon 0.3.0 paketlerinden yararlanıldı (14-17). Değişkenlerin normal dağılıma uygunluğu Shapiro-Wilk testi ile Q-Q plot ve histogram grafikleri ile denetlendi. Sürekli değişkenler ortanca (min.-mak. veya 25.-75. çeyrek) ve ortalama±standart sapma olarak belirtildi. Kategorik değişkenler frekans (yüzde) ile gösterildi. Sürekli veriler, veriler normal dağıldığında ve iki grup olduğunda bağımsız gruplar t testi; normal dağılmadığında ve iki grup olduğunda Wilcoxon sıra toplamı (“rank-sum”) testi ile analiz edildi. Kategorik veriler gözlem sayıları yeterli olduğunda Pearson χ2 testi ile yetersiz olduğunda Fisher kesin testi ile değerlendirildi. Yirmi sekiz günlük takip süresi içerisinde sağkalım oranlarının karşılaştırılması için log karşılaştırmalı Kaplan-Meier analizi yapıldı; sağkalıma etki eden faktörlerin belirlenmesi için Cox regresyon analizi yapılmış olup “hazard” oranları (HR) ve güven aralıkları (GA) hesaplandı. Tek değişkenli analizde p değeri <0.05 altında olan değişkenler ile çok değişkenli Cox regresyon modeli oluşturuldu ve p<0.05 değerleri anlamlı düzey olarak kabul edildi.
BULGULAR
Tablo 3. Hastaların 28 Günlük Klinik Sonlanımlarına Göre Oksijen Satürasyonu ve Kan Parametrelerinin Kıyaslanması
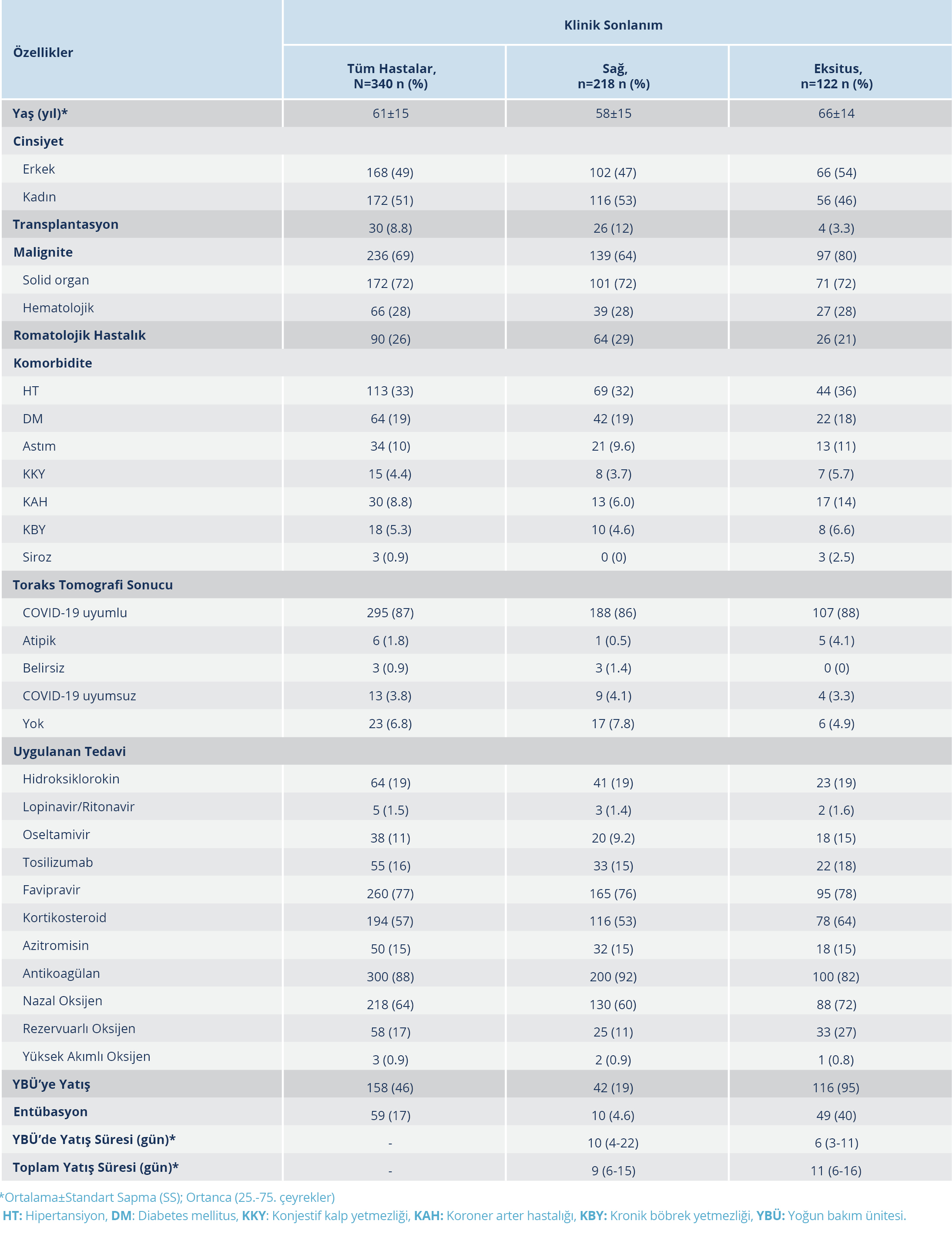
Çalışmaya COVID-19 tanısı alan ve bağışıklığı baskılanmış 340 erişkin hasta dahil edildi. Hastaların 172 (%51)’si kadındı ve yaş ortalaması 61±15 yıl idi. Toplamda 122 hasta hayatını kaybetmiş olup hastane içi ölüm oranı %35.8 olarak tespit edildi. Yoğun bakım ünitesine yatırılan hastaların ölüm oranı (%73.4) diğer servislere yatırılan hastalara göre daha yüksekti. İki yüz otuz altı (%69) hastada malignite mevcut olup 172 hasta ile solid organ kanseri en yüksek orandaki hasta grubunu oluşturuyordu. Altta yatan hastalık olarak en sık hipertansiyon (n=113) ve diabetes mellitus (n=64) saptandı. Toraks tomografisi çekilen hastaların 295 (%87)’inde tipik tutulum paterni izlendi. Tedavi olarak 260 (%77) hastaya favipiravir kullanılmıştı. Hastaların 300 (%88)’ü antikoagülan tedavi almıştı ve immünmodulatör tedavi olarak en sık kortikosteroid 194 (%57) ve tosilizumab 55 (%16) uygulanmıştı. Hastanede yatış sürecinde hastaların 158 (%46)’i YBÜ’de izlenmişti (Tablo1).
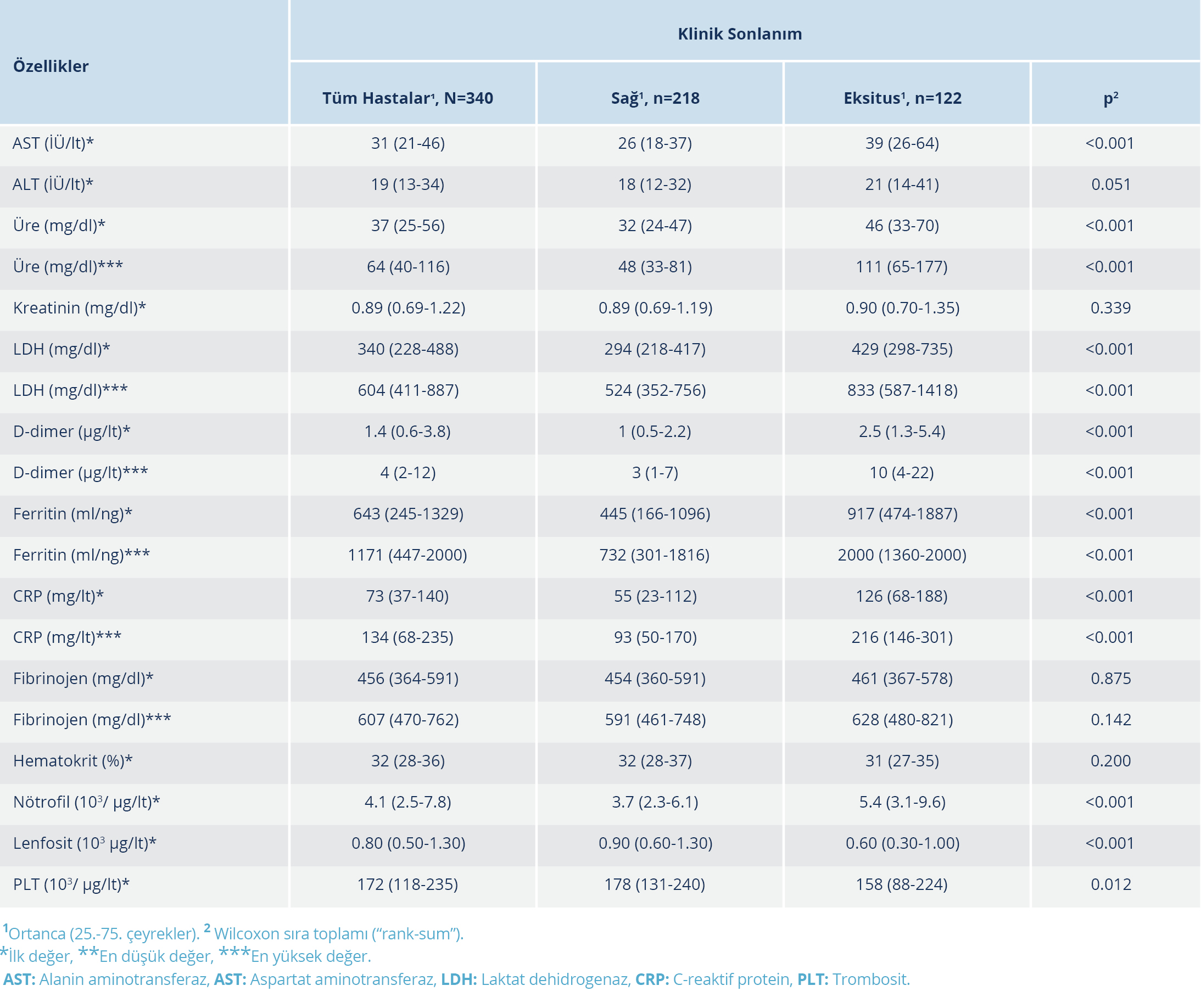
Laboratuvar parametreleri incelendiğinde; 28 günlük takipte hayatını kaybeden hastaların en yüksek laboratuvar medyan değerlerinden üre (mg/dl), LDH (mg/dl), D-dimer, ferritin (ml/ng), CRP (mg/lt) değerleri hayatta kalan hastaların değerlerine göre anlamlı derecede yüksek bulundu (p<0.001). Hayatını kaybeden hastaların ilk ölçümde lenfosit (103/Ül) medyan değeri hayatta kalan hasta grubu ile karşılaştırıldığında anlamlı düzeyde düşük tespit edildi (p<0.001) (Tablo 2).
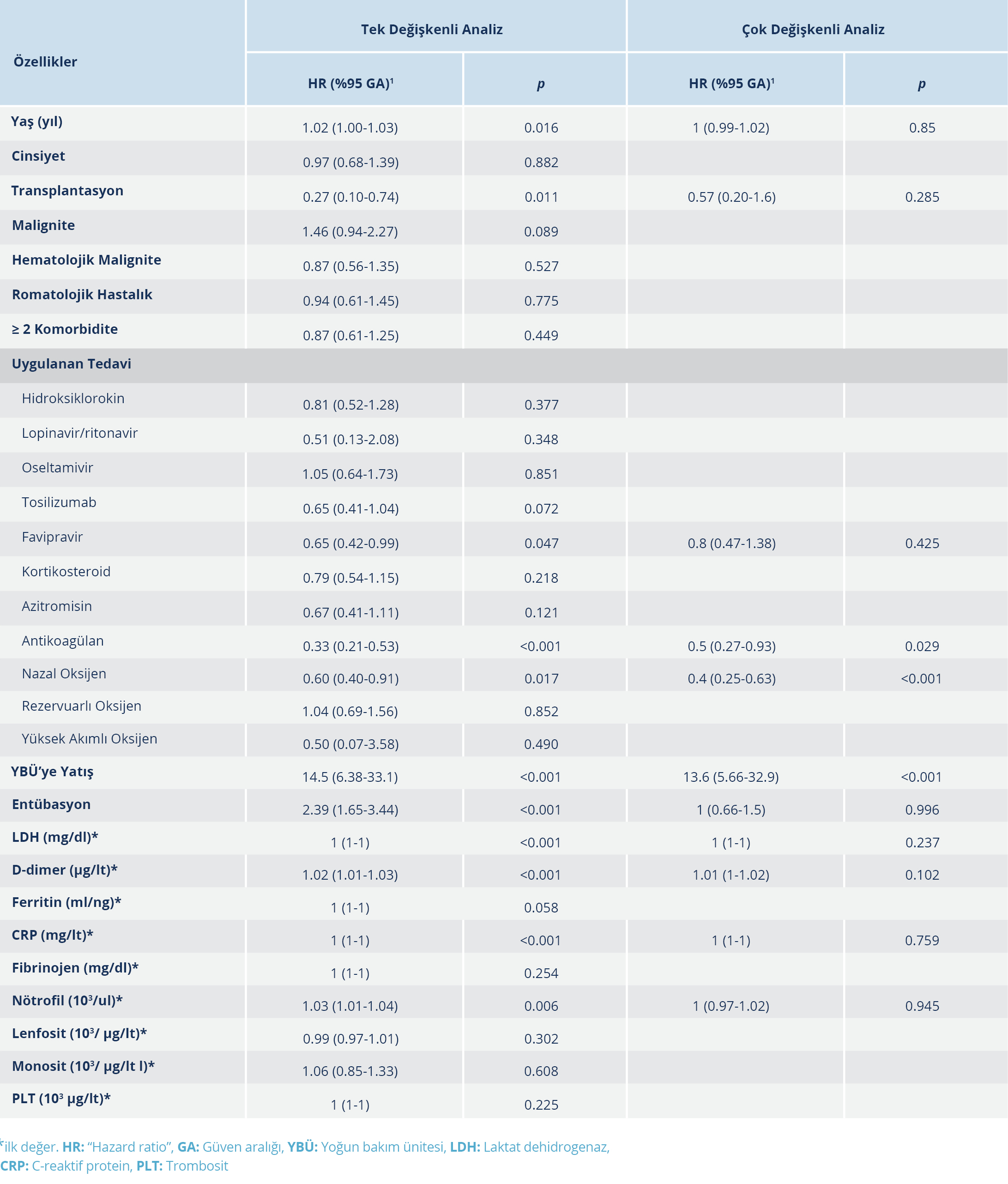
Yoğun bakım ünitesine yatırılan hastalardaki ölüm oranı (%73.4) diğer servislerde izlenen hastalara göre daha yüksek tespit edildi. Tek değişkenli analizdeki istatistiksel açıdan anlamlı (p<0.05) değişkenler çok değişkenli analize dahil edildi. Çok değişkenli analiz sonucuna göre YBÜ’ye yatış ile mortalite arasında anlamlı bir ilişki mevcut olup YBÜ’ye yatmış olmak mortaliteyi 13.6 (HR=13.6, %95 GA=5.66-32.9; p<0.001) kat artırmaktaydı. Yine çok değişkenli analiz değerlendirmesinin sonucunda, antikoagülan tedavi (HR=0.50, %95 GA=0.27-0.93; p=0.029) ve nazal kanül ile oksijen desteğinin (HR=0.40, %95 GA=0.25-0.63; p<0.001) mortaliteyi anlamlı düzeyde azalttığı görüldü (Tablo 3).
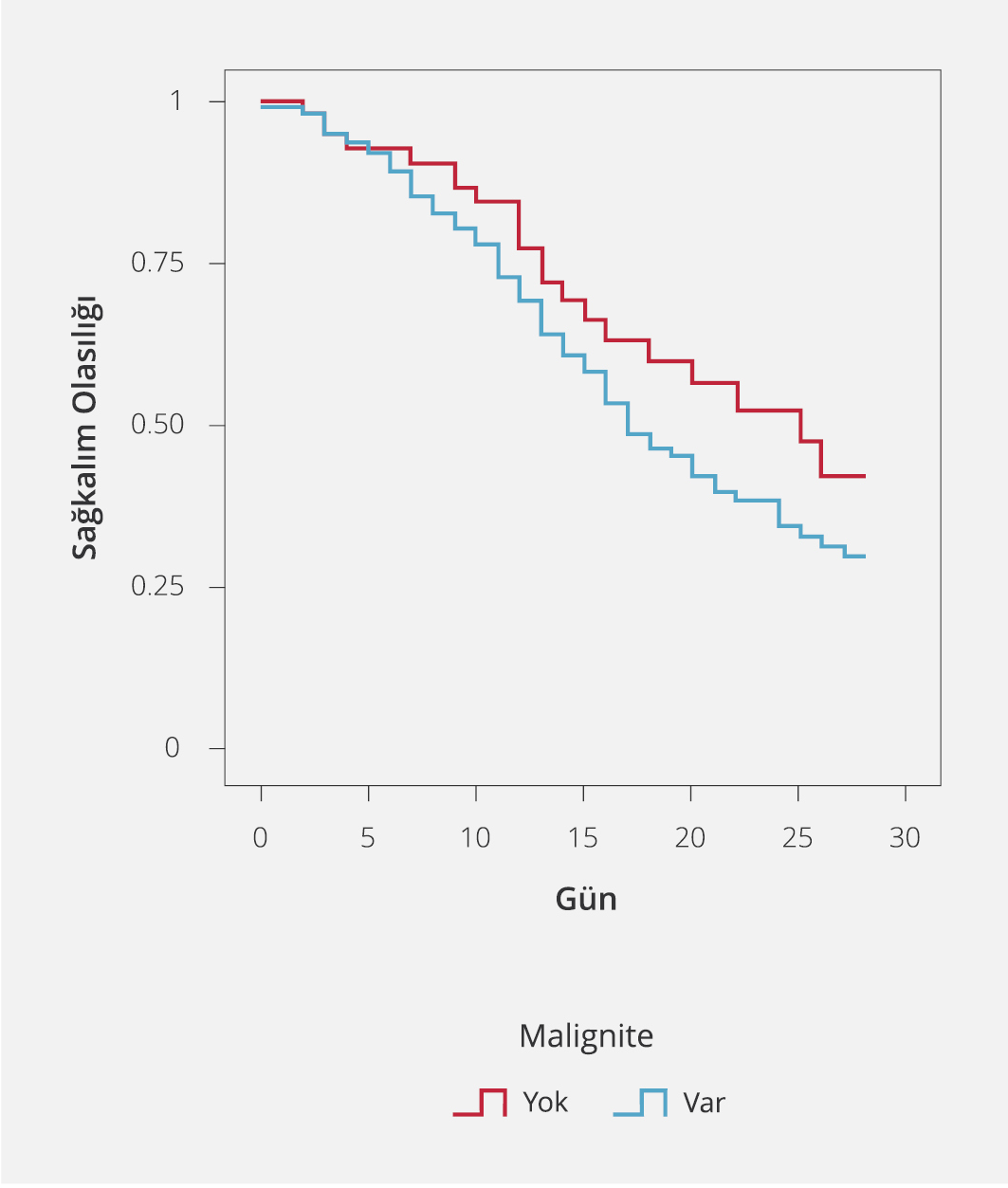
Şekil 1a. COVID-19 Tanısıyla Hastaneye Yatışı Yapılan Malignite Tanılı Hastaların Sağkalım Analiz Eğrisi
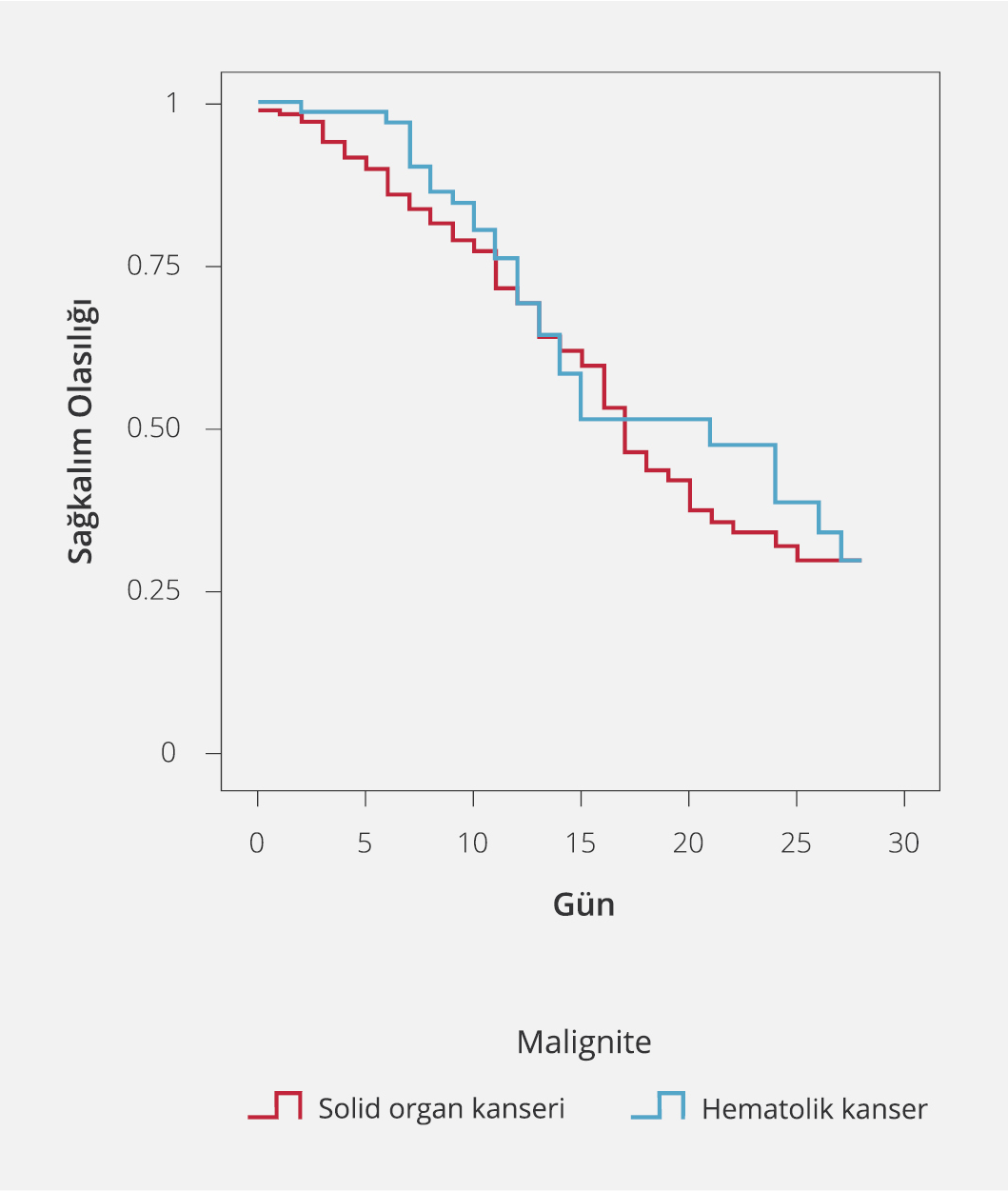
Şekil 1b. COVID-19 Tanısıyla Hastaneye Yatışı Yapılan Solig Organ/Hematolojik Malignite Tanılı Hastaların Sağkalım Analiz Eğrisi
Solid/hematolojik olarak kanser tanısı almış hastalar ve tüm immünosüpresif durumlar kendi aralarında karşılaştırıldığında mortalite açısından anlamlı bir fark saptanmadı (Şekil 1a, b).
Tek değişkenli analiz sonucunda oluşturulan çoklu Cox regresyon modeline göre, bağışıklığı baskılanmış hastalarda nihai COVID-19 sonucu ile ilgili olarak YBÜ’ye yatmış olmak mortaliteyi artıran en önemli durum olarak saptandı.
İRDELEME
Bağışıklığı baskılanmış hastalar COVID-19’un ciddi komplikasyonları açısından risk altında olup çalışmamızda bağışıklık sistemi baskılanmış COVID-19 tanılı hastalarda bu durumun olumsuz sonuçlarla ilişkili olup olmadığı değerlendirildi.
İlk olarak Çin’den ve sonrasında dünyanın farklı yerlerinden yayımlanan çalışmalarda, COVID-19’un sonuçlarının bağışıklığı baskılanmış yetişkin hastalarda daha kötü sonuçlar yarattığı bildirilmiştir (6,12,13,18). Çalışmamızda immünosüprese hastaların mortalitesi 122/340 (%35.8) olarak bulunmuş olup bu oran merkezimizde aynı veri tabanından genel popülasyon kayıtlarının verileri kullanılarak yapılan başka bir çalışmadaki mortalite oranı (%11) ile karşılaştırıldığında daha yüksek olduğu belirlenmiştir (22). Benzer şekilde ülkemizde yapılan bir çalışmada, hematolojik malignite tanılı ayaktan ve yatarak izlenen hastalarda COVID-19 geçiren grupta mortalite (%22.8) yüksek bulunmuştur (23). Diğer yanda bazı veriler, bağışıklığı baskılanmış hastaların, genel popülasyona benzer şekilde hastalığı geçirdiğini göstermektedir (9, 24-27). Bu çelişkili bulgular; immün baskılamanın farklı tanımlarıyla, kanser türü ve aşamasıyla (28), transplantasyon türü ve dönemiyle (29), altta yatan hastalıklarla, kullanılan immünosüpresif tedavilerin farklı olmasıyla, tedavi ayrıntılarının standart olmamasıyla ve çalışmaların az sayıda immün sistemi baskılanmış hastayı içermesi ile açıklanabilir.
Altta yatan hastalık olarak çalışmamızda en sık hipertansiyon ve diabetes mellitus saptandı. Bu veriler dünyanın değişik bölgelerinden bildirilen çalışmalarla uyumluydu (5,10,12,13,30,31). Erkek cinsiyette mortaliteyle daha sık karşılaşıldığı bildirilmekle birlikte çalışmamızda ölüm oranı ile cinsiyet arasında anlamlı bir ilişki bulamadık (32).
Literatür irdelendiğinde, ciddi klinik seyir gösteren hastalarda bazı laboratuvar sonuçlarında anormallik gözlenmekte olup bu nedenle laboratuvar biyobelirteçlerinden bazılarının hastalık sonucunu tahmin etmek için kullanılabileceği öngörülmektedir. Yapılan çalışmalarda, genel olarak ciddi hastalık ve ölüm oranı ile laboratuvar biyobelirteç anormallikleri arasındaki ilişki analiz edilmiştir; CRP, LDH, D-dimer, üre, kreatinin, kardiyak troponin I, ALT, AST, lökosit ve PT yüksekliği, lenfosit ve trombosit düşüklüğü ile daha kötü sonuç ve ölüm arasında ilişki olduğu bildirilmiştir (30,33-37). Çalışmamızda da bu verilerle uyumlu olarak, 28 günlük takipte hayatını kaybeden hastaların en yüksek laboratuvar medyan değerlerinden üre, LDH, D-dimer, ferritin, CRP değerleri hayatta kalan hastaların değerlerine göre anlamlı derecede yüksek, ilk ölçüm lenfosit medyan değeri ise hayatta kalan hasta grubu ile karşılaştırıldığında anlamlı düzeyde düşük olarak bulundu.
Çalışmamızda, YBÜ’ye yatırılan hastalardaki ölüm oranı (%73.4) serviste yatan hastalara göre anlamlı düzeyde daha yüksek bulundu. Çok değişkenli analiz sonucuna göre YBÜ’ye yatmış olmak mortaliteyi 13.6 kat artırmakta olup bu bulgu diğer çalışmalar ile de uyumluydu (12,13,31). Yine çok değişkenli analiz değerlendirme sonucuna göre antikoagülan tedavinin ve nazal kanül ile oksijen desteği sağlanmasının mortaliteyi azalttığını tespit ettik. Bu bulgu, hastalık ile ilgili ilk verilerin elde edilmesi sonrası antikoagülan tedavinin ve ciddi akciğer tutulumu olan hastalarda erken oksijen desteğinin rehberlerin ortak önerisi haline gelmesi sonucunu desteklemektedir. Diğer tedaviler, çalışmaların zamanına, merkeze ve ülkeye göre önemli ölçüde değişiklik göstermektedir (13).
Hastaların kanser evre verilerinin yanı sıra ayrıntılı immünosüpresif tedavi bilgilerinin ve tedavi zamanlarının olmaması çalışmamızın önemli bir kısıtlılığıdır. Ayrıca hastalık aktivitesinin akut veya kronik olarak kabul edilip edilmediğini ve malignitelerin stabil hastalık, hastalık progresyonu veya uzak metastaz içerip içermediğini belirleyemedik. Organ nakil hastalarında terapötik ajanın veya nakil tipinin sonuç üzerindeki etkisi gibi alt küme analizleri de yapılamadı. Çalışmamızın retrospektif olması nedeniyle aşı verilerinin olmaması da bir diğer önemli kısıtlılık olarak karşımıza çıktı.
Çalışmamızda, bağışıklığı baskılanmış hastaların genel popülasyona kıyasla COVID-19 nedeniyle hastaneye yatması gereken hastalar arasında daha kötü sonuçlara sahip olduğunu ve bazı belirteçlerin olumsuz sonuçlar için ön gördürücü olabileceğini ortaya koyduk. Ayrıca, YBÜ’ye yatmış olmak mortaliteyi artıran en önemli durum olarak saptandı. Sonuç olarak; bu verilerden kesin ve kalıcı sonuçlar çıkarmak zordur. Elde edilecek yeni bilgiler bağışıklığı baskılanmış hastaları hem daha iyi yönetmemize hem de daha iyi tedavi etmemize olanak sağlayacaktır. Farklı immün yetmezlik türlerinin COVID-19 hastalığının daha iyi yönetilmesinde oynayabileceği rolü gösterebilmek ve bağışıklığı baskılayan durumların ve tedavilerin COVID-19 hastalığının prognozu üzerindeki olası riskini belirleyebilmek için geniş örneklem içeren prospektif kontrollü çalışmalara ihtiyaç olduğunu düşünmekteyiz.
Hasta Onamı
Veriler retrospektif olarak incelendiği için hasta onamı alınmamıştır.
Etik Kurul Kararı
Çalışma için İstanbul Üniversitesi Cerrahpaşa Klinik Araştırmalar Etik Kurulu’ndan 04 Nisan 2023 tarih ve 660490 karar numarasıyla onay alınmıştır.
Danışman Değerlendirmesi
Bağımsız dış danışman
Yazar Katkıları
Fikir/Kavram – R.K., K.S., AU, F.T.; Tasarım – R.K., A.U., K.S., F.S.H.; Denetleme – R.K., F.T., S.Y.K.; Kaynak ve Fon Sağlama – F.T., R.K., K.S., S.Y.K.; Malzemeler/Hastalar – R.K., F.T., A.U., S.Y.K.; Veri Toplama ve/veya İşleme – R.K., K.S., A.U., F.S.H.; Analiz ve/veya Yorum – R.K., K.S., A.U., F.S.H.; Literatür Taraması – R.K., A.U., K.S., F.S.H.; Makale Yazımı – R.K., K.S., A.U., F.S.H.; Eleştirel İnceleme – R.K., F.T., S.Y.K., A.U., F.S.H., K.S.; Diğer – F.S.H., K.S., A.U., S.Y.K.
Çıkar Çatışması
Yazarlar herhangi bir çıkar çatışması bildirmemiştir.
Finansal Destek
Yazarlar finansal destek beyan etmemiştir.
Referanslar
- Coronavirus disease (COVID-19) pandemic [Internet]. Geneva: World Health Organization. [erişim 10 Ağustos 2023]. https://www.who.int/emergencies/diseases/novel-coronavirus-2019
- Richardson S, Hirsch JS, Narasimhan M, et al. Presenting characteristics, comorbidities, and outcomes among 5700 patients hospitalized with COVID-19 in the New York City Area. JAMA. 2020;323(20):2052-9. Erratum in: JAMA. 2020;323(20):2098. [CrossRef]
- Grasselli G, Zangrillo A, Zanella A, et al; COVID-19 Lombardy ICU Network. Baseline characteristics and outcomes of 1591 patients infected with SARS-CoV-2 admitted to ICUs of the Lombardy Region, Italy. JAMA. 2020;323(16):1574-81. Erratum in: JAMA. 2021;325(20):2120. [CrossRef]
- Zhang JJY, Lee KS, Ang LW, Leo YS, Young BE. Risk factors for severe disease and efficacy of treatment in patients infected with COVID-19: A systematic review, meta-analysis, and meta-regression analysis. Clin Infect Dis. 2020;71(16):2199-206. [CrossRef]
- Guan WJ, Liang WH, Zhao Y, et al; China Medical Treatment Expert Group for COVID-19. Comorbidity and its impact on 1590 patients with COVID-19 in China: a nationwide analysis. Eur Respir J. 2020;55(5):2000547. [CrossRef]
- Dai M, Liu D, Liu M, et al. Patients with cancer appear more vulnerable to SARS-CoV-2: a multicenter study during the COVID-19 outbreak. Cancer Discov. 2020;10(6):783-91. [CrossRef]
- Mehta V, Goel S, Kabarriti R, et al. Case fatality rate of cancer patients with COVID-19 in a New York Hospital System. Cancer Discov. 2020;10(7):935-41. [CrossRef]
- Akalin E, Azzi Y, Bartash R, et al. Covid-19 and kidney transplantation. N Engl J Med. 2020;382(25):2475-7. [CrossRef]
- Gisondi P, Zaza G, Del Giglio M, Rossi M, Iacono V, Girolomoni G. Risk of hospitalization and death from COVID-19 infection in patients with chronic plaque psoriasis receiving a biologic treatment and renal transplant recipients in maintenance immunosuppressive treatment. J Am Acad Dermatol. 2020;83(1):285-7. [CrossRef]
- Zheng Z, Peng F, Xu B, et al. Risk factors of critical & mortal COVID-19 cases: A systematic literature review and meta-analysis. J Infect. 2020;81(2):16-25. [CrossRef]
- Vishnevetsky A, Levy M. Rethinking high-risk groups in COVID-19. Mult Scler Relat Disord. 2020;42:102139. [CrossRef]
- Fung M, Babik JM. COVID-19 in immunocompromised hosts: what we know so far. Clin Infect Dis. 2021;72(2):340-50. [CrossRef]
- Belsky JA, Tullius BP, Lamb MG, Sayegh R, Stanek JR, Auletta JJ. COVID-19 in immunocompromised patients: A systematic review of cancer, hematopoietic cell and solid organ transplant patients. J Infect. 2021;82(3):329-38. [CrossRef]
- Sjoberg DD, Whiting K, Curry M, Lavery JA, Larmarange J. Reproducible summary tables with the gtsummary package. The R Journal 2021;13(1):570-80. [CrossRef]
- Kassambara A. rstatix: Pipe-friendly framework for basic statistical tests, version 0.7.0. [Internet]. [erişim 10 Ağustos 2023]. https://cran.r-project.org/web/packages/rstatix/index.html
- Therneau TM. Survival: Survival Analysis, version 3.2-13 [Internet]. [erişim 10 Ağustos 2023]. https://cran.r-project.org/web/packages/survival/index.html
- Sjoberg D, Baillie M, Haesendonckx S, Treis T._ggsurvfit: Flexible Time-to-Event Figures_. R package version 0.3.0 [Internet]. [erişim 10 Ağustos 2023]. https://cran.r-project.org/package=ggsurvfit
- Guan WJ, Ni ZY, Hu Y, et al; China Medical Treatment Expert Group for Covid-19. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020;382(18):1708-20. [CrossRef]
- Giannakoulis VG, Papoutsi E, Siempos II. Effect of cancer on clinical outcomes of patients with COVID-19: a meta-analysis of patient data. JCO Glob Oncol. 2020;6:799-808. [CrossRef]
- Baek MS, Lee MT, Kim WY, Choi JC, Jung SY. COVID-19-related outcomes in immunocompromised patients: A nationwide study in Korea. PLoS One. 2021;16(10):e0257641. [CrossRef]
- Cajamarca-Baron J, Guavita-Navarro D, Buitrago-Bohorquez J, et al. SARS-CoV-2 (COVID-19) in patients with some degree of immunosuppression. Reumatol Clin (Engl Ed). 2021;17(7):408-19. [CrossRef]
- Acar HC, Can G, Karaali R, et al. An easy-to-use nomogram for predicting in-hospital mortality risk in COVID-19: a retrospective cohort study in a university hospital. BMC Infect Dis. 2021;21(1):148. [CrossRef]
- Tekinalp A, Kars TU, Dikici HZ, Demircioğlu S, Çeneli Ö. [The Long-term analysis of hematological malignancies: Patients with COVID-19 versus without COVID-19]. Klimik Derg. 2022;35(3):133-9. Turkish. [CrossRef]
- D’Antiga L. Coronaviruses and immunosuppressed patients: the facts during the third epidemic. Liver Transpl. 2020;26(6):832-4. [CrossRef]
- Monti S, Balduzzi S, Delvino P, Bellis E, Quadrelli VS, Montecucco C. Clinical course of COVID-19 in a series of patients with chronic arthritis treated with immunosuppressive targeted therapies. Ann Rheum Dis. 2020;79(5):667-8. [CrossRef]
- Gao Y, Chen Y, Liu M, Shi S, Tian J. Impacts of immunosuppression and immunodeficiency on COVID-19: A systematic review and meta-analysis. J Infect. 2020;81(2):93-5. [CrossRef]
- Razanamahery J, Soumagne T, Humbert S, et al. Does type of immunosupression influence the course of Covid-19 infection? J Infect. 2020;81(2):132-5. [CrossRef]
- Kuderer NM, Choueiri TK, Shah DP, et al; COVID-19 and Cancer Consortium. Clinical impact of COVID-19 on patients with cancer (CCC19): a cohort study. Lancet. 2020;395(10241):1907-18. Erratum in: Lancet. 2020;396(10253):758. [CrossRef]
- Kronbichler A, Gauckler P, Windpessl M, et al. COVID-19: implications for immunosuppression in kidney disease and transplantation. Nat Rev Nephrol. 2020;16(7):365-7. [CrossRef]
- Mardani M, Mohammadshahi J, Teimourpour R. Outcomes of COVID-19 in immunocompromised patients: a single center experience. VirusDis. 2023. [CrossRef]
- Gandolfini I, Delsante M, Fiaccadori E, et al. COVID-19 in kidney transplant recipients. Am J Transplant. 2020;20(7):1941-3. [CrossRef]
- Pormohammad A, Ghorbani S, Baradaran B, et al. Clinical characteristics, laboratory findings, radiographic signs and outcomes of 61,742 patients with confirmed COVID-19 infection: A systematic review and meta-analysis. Microb Pathog. 2020;147:104390. [CrossRef]
- Fan BE, Chong VCL, Chan SSW, et al. Hematologic parameters in patients with COVID-19 infection. Am J Hematol. 2020;95(6):131-4. Erratum in: Am J Hematol. 2020 Nov;95(11):1442. [CrossRef]
- Lippi G, Plebani M. Laboratory abnormalities in patients with COVID-2019 infection. Clin Chem Lab Med. 2020;58(7):1131-4. [CrossRef]
- Rodriguez-Morales AJ, Cardona-Ospina JA, Gutiérrez-Ocampo E, et al; Latin American Network of Coronavirus Disease 2019-COVID-19 Research (LANCOVID-19). Clinical, laboratory and imaging features of COVID-19: A systematic review and meta-analysis. Travel Med Infect Dis. 2020;34:101623. [CrossRef]
- Lippi G, Plebani M, Henry BM. Thrombocytopenia is associated with severe coronavirus disease 2019 (COVID-19) infections: A meta-analysis. Clin Chim Acta. 2020;506:145-8. [CrossRef]
- Zhou F, Yu T, Du R, et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020;395(10229):1054-62. Erratum in: Lancet. 2020;395(10229):1038. Erratum in: Lancet. 2020;395(10229):1038. [CrossRef]