En Çok Okunanlar
Özet
Amaç: Çalışmamızda, HIV ile yaşayan hastalardaki sifilis koinfeksiyon verilerinin ortaya konması amaçlandı. Bu kapsamda, koinfeksiyon oranlarına, sifilisin hangi döneminde tanı koyulduğuna, reinfeksiyon oranlarına ve HIV/AIDS ile yaşayan hastalarda sifilis açısından riskli popülasyonun saptanmasına ilişkin verilerin irdelenmesi amaçlandı.
Yöntemler: 2016-2020 yılları arasında bir eğitim ve araştırma hastanesinde takipli ve doğrulaması yapılmış olan HIV/AIDS hastalarının “rapid plasma reagin” (RPR) testi ve “Treponema pallidum hemaglutinasyon assay” (TPHA) ile gerçekleştirilen sifilis tetkikleri retrospektif olarak değerlendirildi. HIV/sifilis koinfekte hastaların, sifilis tanısında konvansiyonel tanı algoritması kullanıldı.
Bulgular: Çalışmamızın evrenini oluşturan ve HIV ile yaşayan 201 hastanın sifilis koinfeksiyon oranı %23.38 (47/201) olarak saptandı. Çalışmaya alınan HIV/sifilis koinfekte 47 hastanın %4.2’si kadın, %95.8’i hasta erkekti; yaş ortalaması 41.11±12.42 olarak tespit edildi. Primer sifilis tanısı koyulan 6 (%14.2), sekonder sifilis tanısı koyulan 3 (%7.1) hasta vardı; 38 (%80.8) hasta ise latent sifilis döneminde teşhis edildi. Tersiyer sifilis, nörosifilis ve konjenital sifilis tanılı hastamız olmadı. Hastaların; 26 (%55.3)’sı heteroseksüel, 17 (%36.2)’si erkeklerle seks yapan erkek (men who have sex with men – MSM), 4 (%8.5)’ü biseksüel bireylerdi. Sifilis koinfeksiyon oranları heteroseksüel bireylerde %17.9 (26/145) iken MSM ve biseksüel bireylerde %37.5 (21/56) olarak saptandı. HIV infeksiyonu evresinde olan hasta sayısı 32 (%68) iken 15 (%32) hasta AIDS tanılı idi. Hastaların %8.51 (4/47)’sinde reinfeksiyon saptandı.
Sonuç: HIV/sifilis koinfekte hastaların büyük bölümünü latent sifilis döneminde tanı almış MSM bireyler oluşturmaktadır. Ülkemizde HIV/AIDS ve sifilis infeksiyonları her yıl artmaktadır. Viral yükün saptanabilir düzeyin altına inmesi durumunda HIV’in bulaştırılmadığı (Belirlenemez=Bulaştırmaz – B=B; Undetectable=Untransmittable – U=U)” bilgisi korunma yöntemlerinin arka plana atılmasına neden olmaktadır. HIV ile yaşayan hastalarda, koinfeksiyonlar nedeniyle bariyer yöntemlerle cinsel korunma günümüzde önemini korumaya devam etmektedir.
GİRİŞ
Günümüzde “human immunodeficiency virus” (HIV) ve Treponema pallidum ortak bulaşma yolları olan, benzer hasta grubunu etkileyen ve sıklıkla koinfeksiyona neden olan iki önemli infeksiyöz ajandır. Birleşmiş Milletler HIV/AIDS Programı (Joint United Nations Programme on HIV/AIDS – UNAIDS) verilerine göre HIV/AIDS olgu sayısı küresel düzeyde 2010 yılına göre yaklaşık %30 azalmıştır. Ancak ülkemizde mevcut pandemi ve kısıtlamalara rağmen son altı yılda tanı koyulan HIV/AIDS hasta sayısı toplam hasta sayısının yaklaşık yarısıdır (n=16 137/31 336) (1,2). Bu sayıların gerçek olgu sayısının altında olduğu tahmin edilmektedir. Diğer yanda, T.C. Sağlık Bakanlığı verilerine göre sifilis olarak raporlanan hasta sayısında son beş yılda önceki yıllara kıyasla dört kat artış meydana gelmiştir (3). Hastaların büyük bir bölümünü 20-50 yaş arası erkekler oluşturmaktadır. Ülkemizde son 30 yılda yapılmış olan yedi çalışmada HIV/sifilis koinfeksiyon oranları %1-25 aralığında tespit edilmiştir (4). Az gelişmiş olan ülkelerin bir bölümünde konjenital sifilisin ortadan kaldırılması Dünya Sağlık Örgütü (DSÖ) hedeflerine ulaşmış olmakla birlikte HIV/AIDS ile yaşayan bireylerde sifilis prevalansındaki artış endişe vericidir (5). Ülkemizde her iki hastalığın prevalansında ciddi artış meydana gelmesi oldukça önemlidir.
Son 10 yılda, erken dönem antiretroviral tedavi (ART)’nin HIV seronegatif bireylerde bulaşmayı azalttığı ve saptanamaz HIV RNA olan bireylerin de hastalığı bulaştırmadığı birçok bilimsel makalede gösterilmiştir (6,7). Geniş serili bir derlemede, HIV RNA düzeyi <200 olan hiçbir hastanın partnerine HIV bulaştırdığı saptanmamıştır (7). Güncel kılavuzlar HIV ile yaşayan ve ART altında viral süpresyon sağlanan hastalarda, “Belirlenemez=Bulaştırmaz (B=B)” (Undetectable=Untransmittable – U=U) yaklaşımı kapsamında altta yatan başka bir cinsel yolla bulaşan infeksiyon yok ise bariyer yöntem kullanılmasını önermemektedir (8). Ancak kondom kullanımı, “human papillomavirus” (HPV) infeksiyonu ve diğer cinsel yolla bulaşan hastalıkları azaltmaktadır (9). B=B yaklaşımı, HIV infeksiyonuna karşı olan korkuyu, hastaların yaşadığı suçluluğu ve damgalanma hissini azaltmakla birlikte sifilis, HPV, üretrit gibi diğer cinsel yolla bulaşan hastalıkların artması açısından endişe vericidir (10).
HIV ile yaşayan ve tedavi altında olan bireylerde, B=B yaklaşımından dolayı kondomsuz cinsel ilişkinin artması ortak bulaşma yolu nedeniyle sifilis koinfeksiyonunun önemini artırmaktadır. Sifilis tanısında, non-treponemal testlerin öncelikli olarak kullanıldığı; doğrulamanın ise treponemal testler ile yapıldığı geleneksel yöntemler kullanılabildiği gibi, önce treponemal testlerin yapıldığı tedavi takibinde non-treponemal testlerin yapıldığı ters tarama yöntemi de kullanılabilmektedir. (9,11)
Çalışmada, ülkemizde son yıllarda her iki infeksiyöz hastalığın hızla artması nedeniyle HIV ile yaşayan hastalardaki sifilis koenfeksiyon verilerinin ortaya konması amaçlandı. Bu kapsamda, koinfeksiyon oranlarına, sifilisin hangi döneminde tanı koyulduğuna (primer, sekonder, tersiyer ve latent sifilis), reinfeksiyon oranlarına, HIV/AIDS hastalık evresi ile sifilis klinik değişkenliklerine ve HIV/AIDS ile yaşayan hastalarda sifilis açısından riskli popülasyonun saptanmasına ilişkin veriler sunuldu.
YÖNTEMLER
2016-2020 yılları arasında Fatih Sultan Mehmet Eğitim ve Araştırma Hastanesi İnfeksiyon Hastalıkları Kliniği’nde takipli ve doğrulaması yapılmış olan HIV/AIDS hastalarının “rapid plasma reagin” (RPR) testi ve “Treponema pallidum hemaglutinasyon assay” (TPHA) ile gerçekleştirilen sifilis tetkikleri retrospektif olarak değerlendirildi. Hastalar, HIV/sifilis koinfeksiyonu açısından incelendi. Hastanede non-treponemal test olarak RPR, treponemal test olarak ise TPHA çalışılmakta olup sifilis tanısında geleneksel yöntem uygulanmaktaydı.
Çalışmaya alınan hastalar; 18 yaş ve üzerinde, HIV/AIDS ile yaşayan, RPR ve TPHA testleri pozitif olan bireylerdir. HIV/AIDS tanılı olup RPR test sonucu negatif hastalar, RPR testi pozitif olup doğrulama testi TPHA negatif olan hastalar, RPR ve TPHA sonucu pozitif olup medikal geçmişinde sifilis tanısı ve tedavisi alan hastalar koinfeksiyon olarak değerlendirilmedi. Titresine bakılmaksızın RPR ve TPHA test sonuçları pozitif olan hastalar koinfekte kabul edildi. HIV ile yaşayan ve sifilis koinfeksiyonu saptanan hastalar; yaş, cinsiyet, eğitim durumu, medeni durum, sifilis evresi, HIV/AIDS evresi (HIV infeksiyonu/AIDS) ve cinsel tercih açısından tarandı.
Sürekli değişkenlerin karşılaştırılması için t test, gruplar arası frekans dağılımının karşılaştırılması için χ2 testi kullanıldı.
Çalışma için, Fatih Sultan Mehmet Eğitim ve Araştırma Hastanesi Klinik Araştırmalar Etik Kurulu’ndan 10 Haziran 2021 ve 71 karar numarasıyla onay alındı.
BULGULAR
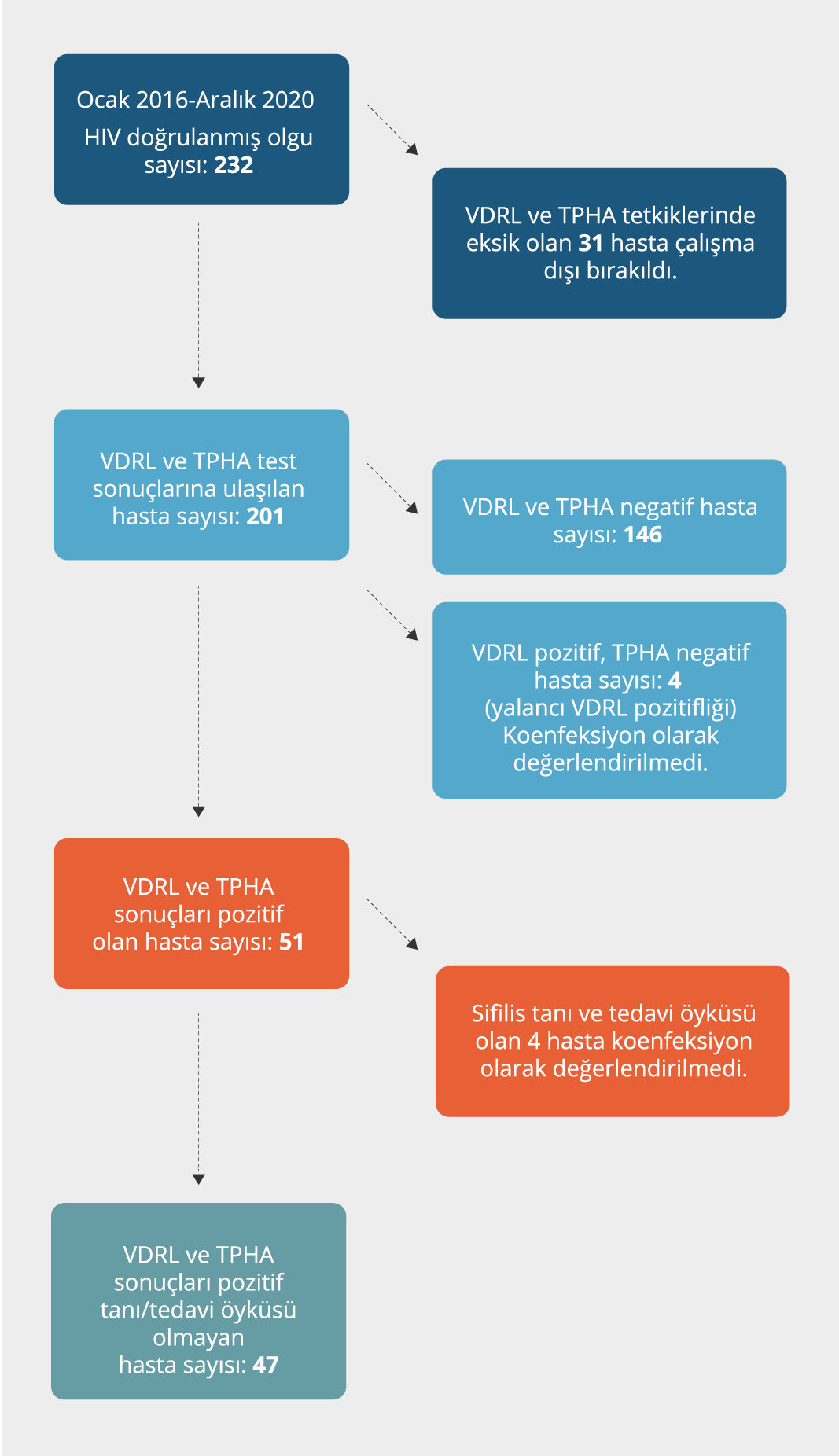
2016-2020 yılları arasında Fatih Sultan Mehmet Eğitim ve Araştırma Hastanesi İnfeksiyon Hastalıkları Kliniği’nde takipli ve doğrulaması yapılmış olan 232 HIV/AIDS hastası tespit edildi. Tetkik sonuçları eksik olan 31 hasta çalışma dışı bırakıldı.
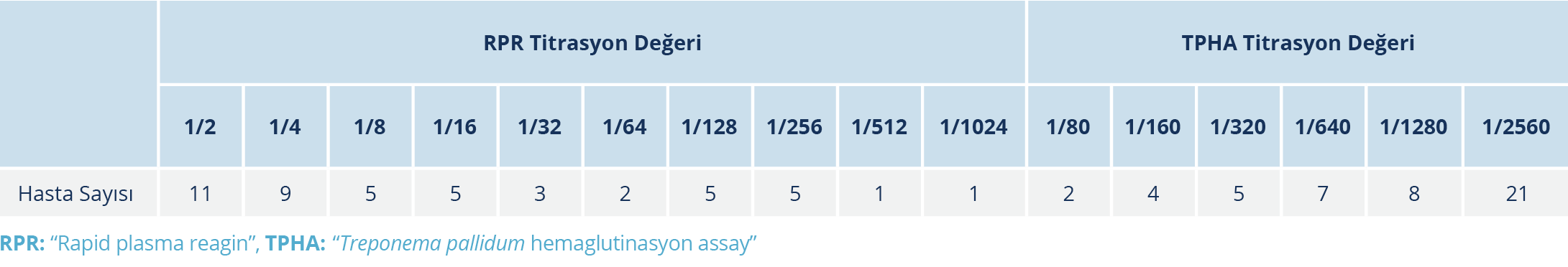
Hastaların RPR ve TPHA titreleri Tablo1’de verildi. HIV/AIDS tanısı almadan önce sifilis tanı ve tedavi öyküsü olan dört hasta koinfeksiyon olarak değerlendirilmedi. Hasta şeması Şekil 1’de özetlendi.
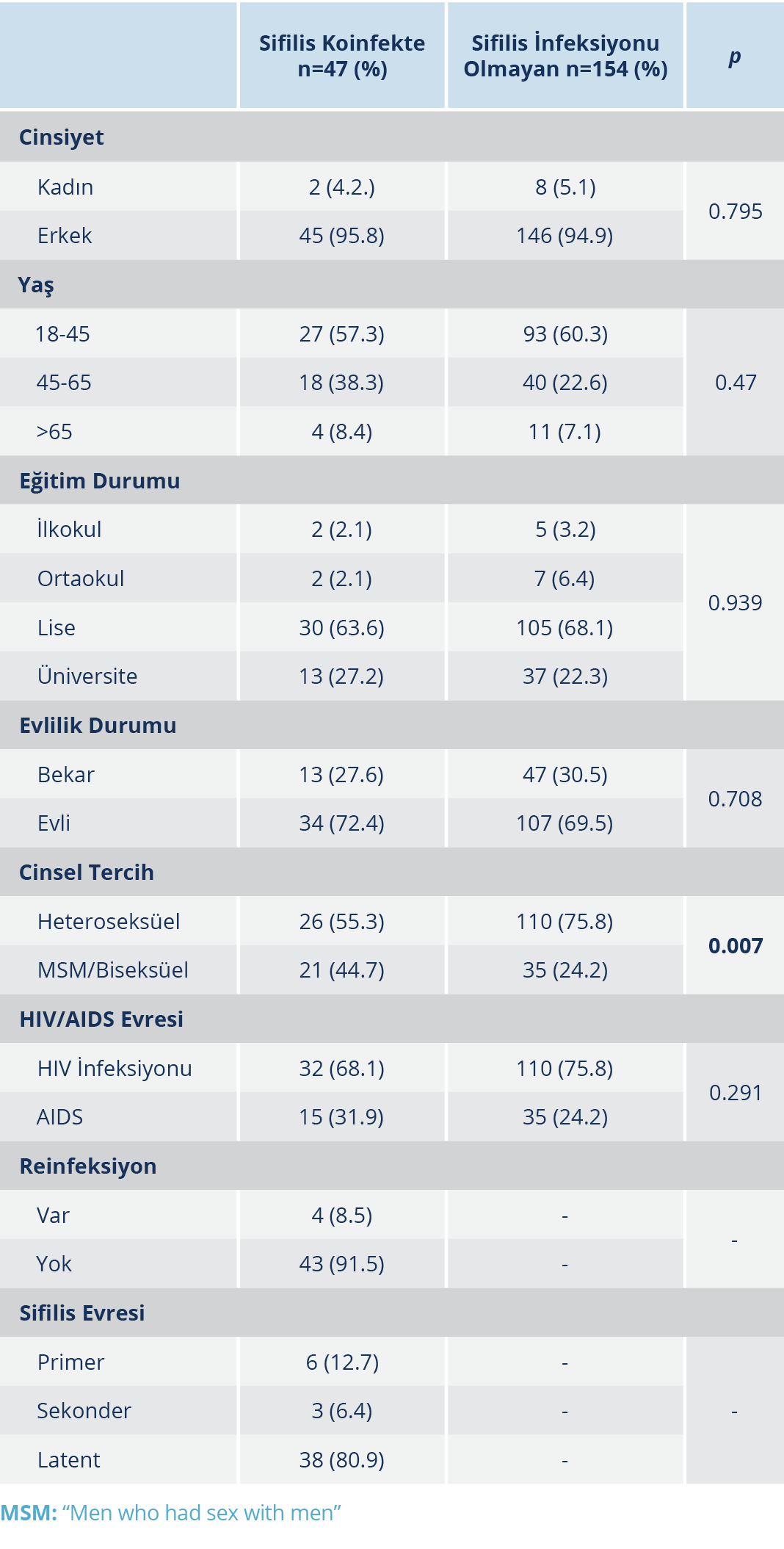
Tablo 2. HIV ile Yaşayan Hastalarda Sifilis Koinfekte Olan ve Olmayan Hastaların Epidemiyolojik Verileri
Hastaların cinsel tercihleri değerlendirildiğinde; 26 (%55.3) hasta heteroseksüel, 17 (%36.1) hasta erkeklerle seks yapan erkek (men who have sex with men- MSM) ve 4 (%8.6) hasta biseksüeldi. Sifilis koinfeksiyon oranları heteroseksüel bireylerde %17.9 (26/145) iken MSM ve biseksüel bireylerde %37.5 (n=21/56) olarak saptandı; MSM ve biseksüel popülasyonda sifilis koinfeksiyonu istatistiksel olarak anlamlı düzeyde yüksekti (p<0.05). Çoklu cinsel partner tarifleyen hasta sayısı 37 olup 10 hastanın tek cinsel partneri vardı. Elde ettiğimiz verilere göre; iki hasta ilkokul, iki hasta ortaokul, 30 hasta lise ve 13 hasta üniversite mezunu idi. Hastaların 32’si HIV infeksiyonu evresinde iken 15 hasta AIDS tanılı idi. Hastalık evreleri, reinfeksiyon oranları, sifilis infekte ve koinfekte hastaların epidemiyolojik verileri Tablo 2’de verildi. Tersiyer sifilis, nörosifilis ve konjenital sifilis tanılı hasta yoktu.
2020 Avrupa Sifilis Tedavi Rehberi (21) önerileri doğrultusunda yüksek titre RPR nedeniyle lomber ponksiyon (LP) yapılan altı hastanın beyin-omurilik sıvısı (BOS) bulguları normal olarak tespit edildi. Menenjit şüpheli iki hastaya yapılmış olan LP sonrası da BOS bulgularının normal olduğu görüldü. Tedavi sonrası gerçekleşen RPR düşüşlerine bakıldığında; 3/6 ay sonra 2 log düşüş sağlama oranının %82 olduğu görüldü. Tedavisi penisilin ile yapılmış olan hasta sayısı 46 olup bir hastaya penisiline bağlı anaflaktik şok hikayesi olduğundan 28 gün doksisiklin tedavisi uygulanmıştı. Bir hastada penisilin tedavisi ile birlikte Jarisch-Herxheimer reaksiyonu meydana gelmiş ve steroid tedavisi ile müdahale edilmişti. Dört hastada korunmasız cinsel temas öyküsü sonrasında reinfeksiyon saptanıp RPR titre artışı nedeniyle yeniden tedavi verildiği saptandı.
İRDELEME
Çalışmamızın evrenini oluşturan ve HIV ile yaşayan 201 hastanın sifilis koinfeksiyon oranı %23.38 (47/201) olarak saptandı. Kadın hasta sayısı iki olup 45 (%95.7) hasta erkekti. Ülkemizde yapılan çok merkezli bir araştırmada HIV/sifilis koinfeksiyon oranı %8 (12); Lee ve arkadaşlarının (13) çalışmasında ise %48.3 olarak saptanmıştır. Literatür taramasında, ülkemizde HIV/sifilis koinfeksiyon oranları %1-25 aralığında tespit edildi (4,14). HIV/sifilis koinfeksiyon oranları ülke, cinsel tercih, eğitim durumuna göre değişmekle birlikte verilerimiz literatür bulguları ile uyumludur.
Çalışmamızda, HIV/sifilis koinfekte hastaların yaş ortalaması 41.36 idi; sifilis olmayan hastalarda yaş ortalaması 41.11 olup sifilis koinfekte olan ve olmayan hastalar arasında istatistiksel düzeyde fark saptanmadı (p>0.05). Literatüre göre HIV/sifilis koinfekte hastalar olmayanlara göre daha genç yaş grubundadır (13). Çalışmamızda, sifilis ile koinfekte olan ve olmayan hastalar irdelendiğinde; hastaların yaş grupları, eğitim durumları, medeni durumları ve HIV/AIDS evresi açısından iki grup arasında istatistiksel düzeyde fark saptanmadı (p>0.05) (Tablo 2).
Hastaların 26 (%55.3)’sı heteroseksüel, 21 (% 44.7)’i MSM ve biseksüeldi. Tüm hastalar irdelendiğinde heteroseksüel hastalarda sifilis koinfeksiyon oranı %17.9 (26/145) iken MSM ve biseksüel hastalarda %37.5 (21/56) olarak saptanmış olup istatistiksel olarak anlamlı düzeyde yüksekti (p<0.05). Bu bulgular, ülkemizin koinfekte hasta verileri ile uyumludur (15). Hastaların büyük çoğunluğuna latent infeksiyon döneminde tanı koyulmuştur. Harman ve arkadaşlarının (16) yanı sıra Sarıgül ve arkadaşlarının (17) çalışmalarında da benzer şekilde latent infeksiyon oranları yüksek saptanmıştır.
Çin’de yapılan bir çalışmada, koinfekte hastalar arasında lise ve yükseköğrenim mezunu olanların oranı %76.7 olarak saptanmıştır (18). Sarıgül ve arkadaşlarının (12) çalışmasında ise ilkokul mezunu hasta oranı %31, lise ve üniversite mezunu hasta oranı ise %55’tir. Ülkemizde yapılan bir diğer çalışmada, lise ve üniversite mezunu koinfekte hasta oranı %61.3 olarak tespit edilmiştir. (19). Bizim çalışmamızda, 30 (%63.8) hasta lise ve 13 (%27.6) hasta üniversite mezunu idi; hastaların %95.5’i lise ve üniversite mezunu olarak saptandı. Söz konusu eğitim düzeyleri, çalışmanın yapıldığı bölgenin ülkemiz ortalamasına göre yüksek olan sosyoekonomik durumuyla açıklanabilir. Bu sonuç, cinsel eğitimin hastanın eğitim düzeyine bakılmaksızın verilmesi gerektiğini gözler önüne sermektedir.
2020 Avrupa Sifilis Tedavi Rehberi; CD4+ sayısı <350 olan ve VDRL/RPR titresi >1:32 olan latent sifilisli hastalara ve uygun sifilis tedavisi sonrası 6-12 ayda VDRL/RPR titresi 4 kat düşmeyen HIV ile yaşayan bireylere, asemptomatik nörosifilis ekartasyonu için LP yapılmasını önermektedir (20). Ancak bu kriterlere uyan altı hastaya yapılan LP sonucunda hiçbir hastada nörosifilis bulgusuna rastlanmamış olup bu az sayıdaki hasta verisi CD4+ sayısı ve RPR titresine göre asemptomatik nörosifilis tahmin etme tezini desteklememektedir.
Antibiyotik kullanımının yoğun olması ve yeni tanı koyulan HIV/AIDS hastalarında sifilis taramasının rutin olarak yapılması nedeniyle tersiyer sifilise diğer sifilis türlerine göre daha az rastlanmaktadır (19,21). Çalışmamızda, tersiyer sifilis olgusuna rastlanmaması bu nedenlere bağlandı.
Sonuç olarak; günümüzde, B=B yaklaşımı korunma yöntemlerinin arka plana atılmasına neden olmaktadır. Bu nedenle sifilisin yanı sıra hepatit B virusu, herpes virusları, HPV vb. kaynaklı birçok bulaşıcı hastalık olması nedeniyle HIV ile yaşayan hastalarda bariyer yöntemlerle cinsel korunma önemini korumaya devam etmektedir.
Hasta Onamı
Hasta verileri retrospektif olarak değerlendirildiği için hasta onamı alınmamıştır.
Etik Kurul Kararı
Çalışma için, Fatih Sultan Mehmet Eğitim ve Araştırma Hastanesi Klinik Araştırmalar Etik Kurulu’ndan 10 Haziran 2021 ve 71 karar numarasıyla onay alınmıştır.
Danışman Değerlendirmesi
Bağımsız dış danışman
Yazar Katkıları
Fikir/Kavram – S.Ö.; Tasarım – S.Ö.; Denetleme – S.Ö.; Kaynak ve Fon Sağlama – S.Ö.; Malzemeler/Hastalar – S.Ö.; Veri Toplama ve/veya İşleme – S.Ö.; Analiz ve/veya Yorum – S.Ö.; Literatür Taraması – S.Ö.; Makale Yazımı – S.Ö.; Eleştirel İnceleme – S.Ö.
Çıkar Çatışması
Yazarlar herhangi bir çıkar çatışması bildirmemiştir.
Finansal Destek
Yazarlar finansal destek beyan etmemiştir.
Referanslar
- UNAIDS Data 2021[Internet]. Geneva: The Joint United Nations Programme on HIV/AIDS (UNAIDS). [erişim 23 Mart 2022]. https://www.unaids.org/sites/default/files/media_asset/JC3032_AIDS_Data_book_2021_En.pdf
- HIV-AIDS İstatistik [Internet]. Ankara: T.C. Sağlık Bakanlığı Halk Sağlığı Genel Müdürlüğü. [erişim 23 Mart 2022] https://hsgm.saglik.gov.tr/tr/bulasici-hastaliklar/hiv-aids/hiv-aids-liste/hiv-aids-istatislik.html
- Sifiliz İstatistik [Internet]. Ankara: T.C. Sağlık Bakanlığı Halk Sağlığı Genel Müdürlüğü. [erişim 23 Mart 2022]. https://hsgm.saglik.gov.tr/tr/bulasici-hastaliklar/sifiliz/sifiliz-liste/sifiliz-istatistik.html
- Dinç HÖ, Alkan S, Özbey D, et al. [Evaluation of syphilis coinfection in HIV-infected individuals]. Klimik Derg. 2020;33(3): 292-6. Turkish. [CrossRef]
- Peeling RW, Mabey D, Kamb ML, Chen XS, Radolf JD, Benzaken AS. Syphilis. Nat Rev Dis Primers. 2017;3:17073. [CrossRef]
- Cohen MS, Chen YQ, McCauley M, et al; HPTN 052 Study Team. Prevention of HIV-1 infection with early antiretroviral therapy. N Engl J Med. 2011;365(6):493-505. [CrossRef]
- LeMessurier J, Traversy G, Varsaneux O, et al. Risk of sexual transmission of human immunodeficiency virus with antiretroviral therapy, suppressed viral load and condom use: a systematic review. CMAJ. 2018;190(46):E1350-E60. [CrossRef]
- Guidelines Version 11.0, October 2021[Internet]. Brussels: European AIDS Clinical Society (EACS). [erişim 23 Mart 2022]. https://www.eacsociety.org/media/final2021eacsguidelinesv11.0_oct2021.pdf
- Thompson MA, Horberg MA, Agwu AL, et al. Primary care guidance for persons with human immunodeficiency virus: 2020 update by the HIV Medicine Association of the Infectious Diseases Society of America. Clin Infect Dis. 2021;73(11):e3572-e605. [CrossRef]
- Eisinger RW, Dieffenbach CW, Fauci AS. HIV viral load and transmissibility of HIV ınfection: Undetectable equals untransmittable. JAMA. 2019;321(5):451-2. [CrossRef]
- Cantor AG, Pappas M, Daeges M, Nelson HD. Screening for syphilis: Updated evidence report and systematic review for the US Preventive Services Task Force. JAMA 2016;315:2328-37. [CrossRef]
- Sarigül F, Sayan M, İnan D, et al. Current status of HIV/AIDS-syphilis co-infections: a retrospective multicentre study. Cent Eur J Public Health. 2019;27(3):223-8. [CrossRef]
- Lee E, Kim J, Bang JH, Lee JY, Cho SI. Association of HIV-syphilis coinfection with optimal antiretroviral adherence: a nation-wide claims study. AIDS Care. 2020;32(5):651-5. [CrossRef]
- Bilek HC, Deveci A, Aksakal-Tanyel E. Seroprevalence of hepatitis A virus, hepatitis B virus, hepatitis C virus, and syphilis among human immunodeficiency virus-infected people at a university hospital, Turkey. Arc Med Sci. 2020. [CrossRef]
- Köksal MO, Beka H, Evlice O, et al. Syphilis seroprevalence among HIV-infected males in Istanbul, Turkey. Rev Argent Microbiol. 2020;52(4):266-71. [CrossRef]
- Harman R, HorasanE Ş, Kandemir Ö. [Investigation on HIV infection among syphilis patients]. Turk Hij Den Biyol Derg. 2021;78(1):25-30. Turkish. [CrossRef]
- Sarıgül F, Üser Ü, Öztoprak N. [Seroprevalence and risk factors in HIV/AIDS patients coinfected with syphilis]. Klimik Derg. 2019;32(2):161-4. Turkish. [CrossRef]
- Hall CDX, Luu M, Nehl EJ, et al. Do the same socio-demographic variables predict testing uptake and sero-status? HIV and syphilis among an observational sample of Chinese men who have sex with men in Shanghai, China. Int J STD AIDS. 2020;31(10):939-49. [CrossRef]
- Korkusuz R, Şenoğlu S. Syphilis seroprevalence and associated risk factors in HIV-infected individuals. Mediterr J Infect Microb Antimicrob. 2020;9:13. [CrossRef]
- Janier M, Unemo M, Dupin N, Tiplica GS, Potočnik M, Patel R. 2020 European guideline on the management of syphilis. J Eur Acad Dermatol Venereol. 2021;35(3):574-88. [CrossRef]
- Ngwanya RM, Kakande B, Khumalo NP. Double morphology: Tertiary syphilis and acquired immunodeficiency syndrome – A rare association. Case Rep Dermatol Med. 2017;2017:3843174. [CrossRef]