En Çok Okunanlar
Özet
Amaç: Kafa tabanı osteomyeliti (KTO) nadir görülen, ancak hayatı tehdit eden ciddi bir infeksiyondur. Bu çalışmada çoğu komplike KTO hastalarının tanısı, tedavisi ve uzun dönem sonuçlarının infeksiyon hastalıkları ve klinik mikrobiyoloji (İHKM) bakış açısıyla irdelenmesi amaçlandı.
Yöntemler: 2012-2019 yılları arasında kliniğimizde yatarak tedavi edilen KTO tanılı hastalar retrospektif olarak değerlendirildi. Hastalara ait epidemiyolojik, klinik, radyolojik ve biyokimyasal veriler tanı ve varsa tedavi sonunda kaydedildi. Sekelli ve sekelsiz iyileşen hastaların klinik ve laboratuvar özellikleri karşılaştırıldı.
Bulgular: Toplam 16 KTO olgusunun yaş ortalaması 66 olup, %75’i erkekti, %87.5’inde diabetes mellitus tanısı vardı. Hastaların %75’inde kafa çifti tutulumu olup, %56.3’ü vasküler veya dura tutulumuyla komplike olan olgulardı. En sık üreyen etken P. aeruginosa, ikinci sıklıkta stafilokoklar ve üçüncü sırada Candida spp’ydi. Hastaların %81.2’si anti-Pseudomonas, %43.7’si ilave glikopeptid, %56’sı antifungal tedavi aldı. Yirmi dört aylık takipte %46.7 oranında sekel saptandı. Kalıcı sekel için hipertansiyon (p=0.041), şikayet süresi (p=0.003), kafa tabanı kemiklerin iki taraflı tutulumu (p=0.001), vasküler tromboz/inflamasyon veya dura tutulumu (p=0.007), daha önce farklı merkezde cerrahi müdahale yapılmış olması (p= 0.041) ve tedavi sonu eritrosit sedimantasyon hızı (ESR)’nın yüksekliği (p=0.014) risk faktörü olarak tanımlandı. Hastane içi mortalite yoktu.
Sonuçlar: KTO yaşlı, diyabetik erkekleri daha fazla etkilemekte ve hastaların yarısında önemli sekellere neden olmaktadır. Anti-Pseudomonas ajanlara yanıtsız olgularda tedaviye ampirik antifungal eklenmesi klinik yanıt sağlayabilmektedir. Tanı ve tedavisi gecikmiş, bilateral, vasküler veya dura tutulumuyla seyreden ve tedavi sonunda ESR’si yüksek olan KTO olgularında kalıcı sekeller daha çok görülmektedir. Tedavi yanıtı ve süresinin değerlendirilmesinde ESR kullanılabilir. KTO olgularının takip ve tedavisinin, konusunda deneyimli cerrahların desteğiyle İHKM uzmanları tarafından yapılması, klinik sonuçlarının olumlu sonuçlanmasına katkı sağlayabilir.
GİRİŞ
Kafa tabanı osteomyeliti (KTO), sıklıkla yaşlı ve diyabetik hastalarda ortaya çıkan, hayatı tehdit eden ciddi bir infeksiyondur. İnfeksiyonun kaynağına göre farklı tanımlamalar kullanılmaktadır. Tipik formu, malign otitis eksternanın bir komplikasyonu olarak gelişir. Bu formda öncelikle temporal, ardından sfenoid ve oksipital kemik etkilenir. Sinüs kaynaklı veya kaynağı belirlenemeyen santral ya da atipik KTO formlarında ise öncelikle sfenoid ve oksipital kemiğin klivus bölgesi etkilenmektedir (1, 2). Tipik formda infeksiyonun dış kulak yolundan Santorini fissürü ve timpanomastoid sütür hattı aracılığıyla kafa tabanına yayılması söz konusuyken, atipik veya santral formda sinüslerden komşuluk yoluyla yayılım olabileceği bilinmektedir; bu atipik formda, kaynak bulunamayan hastalar da olabilmektedir (1, 3). En sık Pseudomonas aeruginosa, ikinci sırada Staphylococcus aureus etken olarak bildirilirken koagülaz-negatif stafilokoklar, diğer Gram-negatif çomaklar, Candida sp. ve Aspergillus sp. de etkenler arasında yer almaktadır (4-7). Etken saptandığında uygun antibiyotik seçimi yapmak mümkünken, etkenin saptanamadığı olgularda uygun tedaviyi, yanıtsızlık ve progresyon gösteren durumlarda doğru tedavi stratejilerini belirlemek zordur.
Nadir görülen bir hastalık olması nedeniyle bilgilerin çoğu olgu serilerinden elde edilmektedir. Son dönemde tanı ve takipte görüntüleme yöntemleri hakkında çok sayıda veri paylaşımı yapılırken, tedavi alanında elde edilen bilgiler sayesinde uzun süreli antibiyotik kullanımının cerrahiye tercih edilmesi gerektiği görüşü ağırlık kazanmıştır (8, 9). Bu çalışmada hastanemizde yatırılarak takip edilen komplike olmuş KTO hastalarının tanısı, tedavisi ve uzun dönem sonuçlarının irdelenmesi amaçlanmıştır.
YÖNTEMLER
2012-2019 yılları arasında kliniğimizde yatırılarak tedavi edilen KTO tanısı almış yetişkin hastalar retrospektif olarak değerlendirildi. Hastane otomasyon sisteminden yaş, cinsiyet, eşlik eden hastalıklar, geçirdiği baş-boyun bölgesi ameliyatları, başvuru şikayeti ve tanıya kadar geçen süre, yatışında ve taburcu olurken bakılan total lökosit sayısı, C-reaktif protein (CRP), eritrosit sedimantasyon hızı (ESR) (tedavi başlangıcı ve sonundaki değeri) ve HbA1c değeri, infeksiyonun etkilediği kemik, sinir, vasküler yapı ve dura tutulumu, tanı veya tedavi amaçlı yapılan cerrahi girişim, tanı ve takipte kullanılan görüntüleme yöntemleri, kültürde değerlendirilen klinik örnek, etkenin türü, verilen antibiyotik tedavisi ve süresi (parenteral/oral), hastane içi mortalite bilgileri kaydedildi. Ayrıca idame tedavisi ve takipte kullanılan görüntüleme yöntemleri ile ilgili bilgiler poliklinik dosyalarından ve hastaların son durumları (mortalite/sekel) ile ilgili bilgiler, telefonla hasta veya hasta yakınlarından elde edildi. Tedavide kullanılan antibiyotiklerden en az 2 hafta süreyle verilmiş olanları kaydedildi. Hastanın hastaneye başvurusunda olan veya yatışında gelişen şikayetlerinin olmaması sekelsiz iyileşme, şikayeti devam eden veya hastalıkla ilişkilendirilebilecek tüm kalıcı şikayetler (işitme kaybı, dengesizlik, baş ağrısı, kulak ağrısı, yutma güçlüğü, ses kısıklığı gibi) sekel olarak kaydedildi. Komorbiditeler, şikayet süresi, önceki ve son tedavi sırasındaki cerrahi girişimler, kafa çifti tutulumu, vasküler tutulum/tromboz veya dura tutulumu, bilateral tutulum, infeksiyon etkeni, başlangıç ve parenteral tedavi sonu akut faz reaktanları ile tedavi sonu ESR değeri, tedavi süreleri ve takipte kalma süresinin sekel ile ilişkisi araştırıldı. Hastaların takip ve çalışmanın yapıldığı sırada hasta mortalite verileri kaydedildi.
Sekelli ve sekelsiz iyileşen hastaların klinik ve laboratuvar özelliklerinin karşılaştırılmasında kategorik değişkenleri için ki kare veya Fisher’in kesin testi, sürekli değişkenler için Student’ın t testi veya Mann-Whitney U testinden uygun olanlar kullanıldı.
Çalışma için İstanbul Üniversitesi İstanbul Tıp Fakültesi Etik Kurulu’ndan onay alındı (Karar no: 2021/97, Tarih: 22/01/2021).
BULGULAR
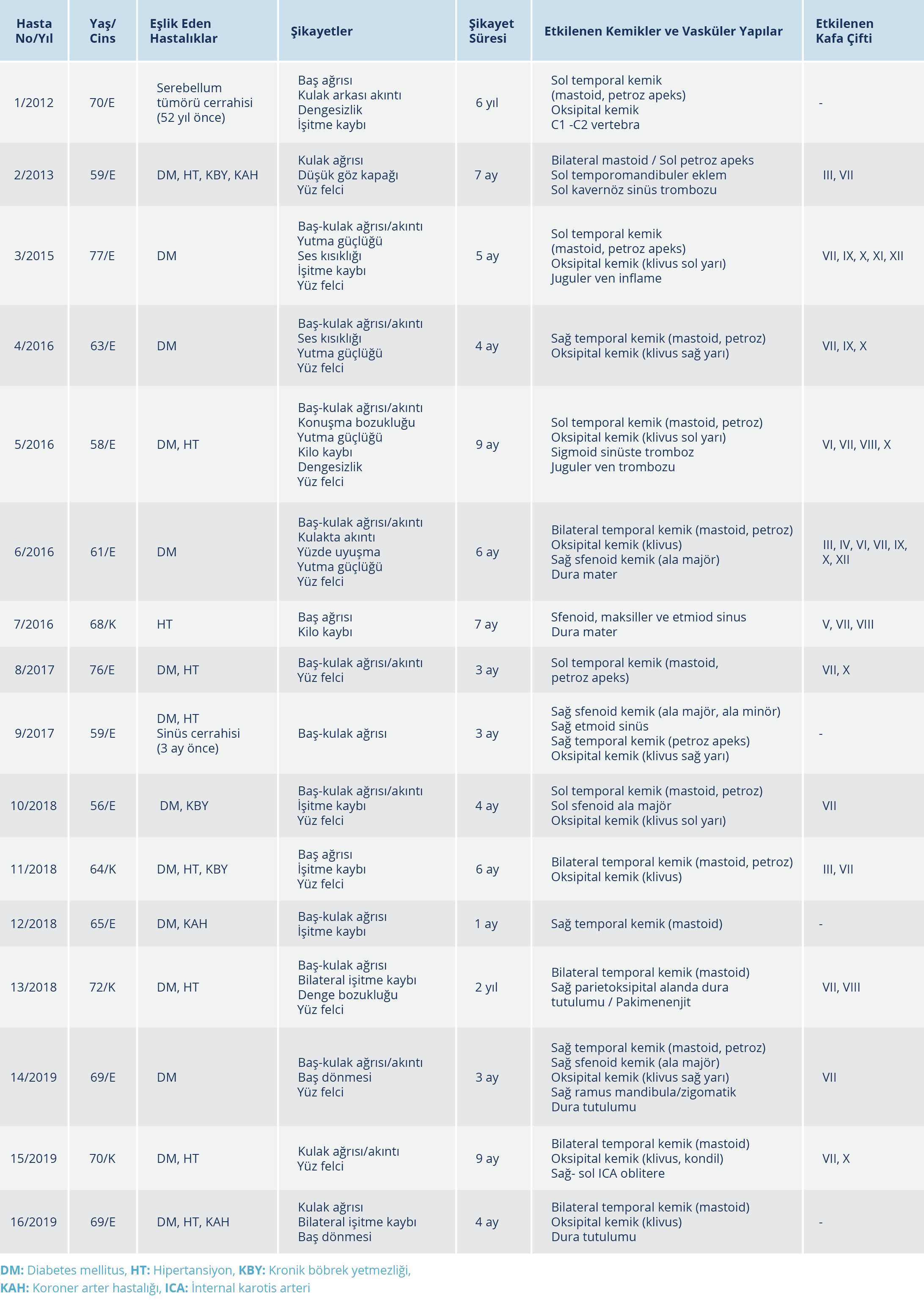
Bu çalışmaya 2012-2019 yılları arasında KTO tanısıyla toplam 16 hasta dahil edildi. Hastaların yaş ortalaması 66 (56-77) olup 12 (%75)’si erkekti. En sık eşlik eden hastalık diabetes mellitus (14/16), hipertansiyon (9/16), kronik böbrek yetmezliği (3/16) ve koroner arter hastalığıydı (3/16). Diabetes mellitus tanısı olmayan hastalardan birinin daha önce geçirilmiş kraniyal cerrahi öyküsü, diğerinin ise hipertansiyon tanısı vardı.
Başvuru aşamasında tüm hastalarda baş ve/veya kulak ağrısı, yarısında (8/16) ise kulak akıntısı şikayeti vardı. Diğer en sık şikayetler işitmede azalma (7/16), yüz felci (4/16), yutma güçlüğü (4/16) ve dengesizlikti (3/16). Daha az görülen şikayetler ise baş dönmesi (2/16), ses kısıklığı (2/16), kilo kaybı (2/16), göz kapağının düşmesi (1/16), konuşma bozukluğu (1/16) ve yüzde uyuşmaydı (1/16). En uzun şikayet süresi 2 ve 6 yıl olan iki hastayı hariç tuttuğumuzda ortalama süre 5 aydı (1-9 ay).
On üç hasta otojenik, 2 hasta sinüs (biri sfenoid sinüs cerrahisi sonrası) kaynaklı ve 1 hasta oksipital kemik cerrahi zemininde gelişen KTO’ydu. Hastaların 8’inde bilateral, 5’inde sol, 3’ünde ise sağ taraf tutulumu vardı. En çok etkilenen kemikler sırasıyla; temporal (mastoid (14/16), petröz (11/16), oksipital (klivus (11/16), sfenoid (ala majör (5/16), ala minör (1/16), etmoid (2/16), C1 ve C2 vertebra (1/16) idi. Vasküler komplikasyon olan 4 hastanın 3’ünde juguler ven inflamasyon/trombozu±sigmoid sinüs trombozu ve 1’inde kavernöz sinüs trombozu saptandı. Bir hastanın internal karotis arteri, bilateral oblitere ve inflameydi. Dura tutulumu, 5 hastada eşlik etmekteydi.
On hastada birden fazla, 2 hastada tek kafa çifti tutulumu olup, 4 hastada ise tutulum yoktu. En çok tutulan VII. (12/16) ve X. (6/16) kafa çiftiydi. Hastane yatışı süresince fasiyal paralizide gerileme olmazken, uzun dönem takipte ise (en az 2 yıl sonra) %75’inin gerilediği görüldü. İki hastada, yatışları sırasında var olan ve bir hastanın servis takibinde gelişen yutma güçlüğü nedeniyle beslenme nazogastrik sonda ile sağlandı. Hastane yatışı sırasında tümünde oral beslenmeye geçilebildi. Hastaların epidemiyolojik ve klinik verileri Tablo 1’de verildi.
Hastaların biyokimyasal değerlerine bakıldığında; hastane yatışında kanda ortalama lökosit sayısı 9162 /mm3 (4300-13 600), ortalama CRP 47 mg/L (8-134), ortalama ESR 87 mm/saat (46-127) ve verisi olan 12 hastanın ortalama HbA1c’si %7.8 (5.8-11.7) olarak saptandı. Taburculuk sırasında kanda ortalama lökosit sayısı 6056 /mm3 (3300-10 900), serum CRP 12 mg/L (0.7-32), ESR 54 mm/saat (5-109) iken; tedavisi sonlandırılan 13 hastanın ortalama ESR’si 26 (2-54) olarak saptandı. Taburculuk sonrası hastaların hepsinde lökosit, CRP ve bir hasta dışında ESR değerinde azalma saptanırken, ESR değeri yükselen hastanın 5 ay içinde progresyonla yeniden yatışı yapıldı.
Tanıda, en sık %87.5 (14/16) magnetik rezonans (MR) ve %81.2 (13/16) bilgisayarlı tomografi (BT) kullanılırken, hastaların %43.8’inde bunlara ek olarak nükleer görüntüleme yöntemleri de (5 hastada işaretli lökosit sintigrafisi, 2 hastada PET BT) kullanıldı. Tedavinin sonlandırma aşamasında hastaların %56.3 (9/16)’ünde görüntüleme (6 hastada MR, 3 hastada işaretli lökosit sintigrafi) yapılabildi. Tedavi sonrası kontrol görüntülemesi olan 6 hastanın 3’ünde tam regresyon, 3’ünde ise operasyon sekeli vardı.
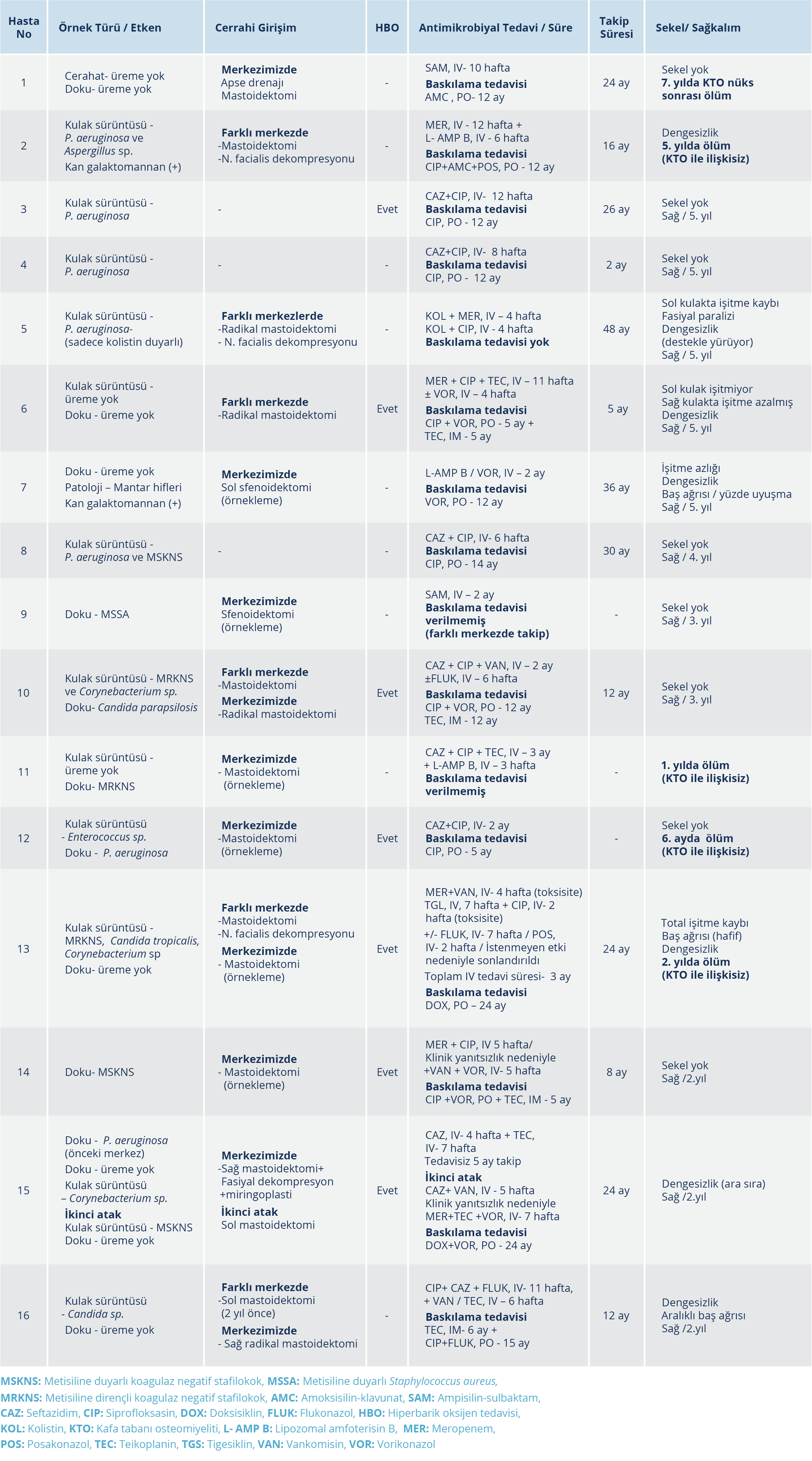
Merkezimize başvurmadan önce tüm hastalar daha önce farklı merkezlerde değerlendirilmişti. Hastaların 13 (%81.3)’üne topikal, oral ve/veya parenteral antibiyotik tedavisi (antibiyotik adı ve süreyle ilgili net bilgi yok) ve 6 (%37.5) hastaya mastoidektomi ± fasiyal dekompresyon uygulanmıştı. Yatışı sırasında 6/16 (%37.5) hastaya sadece örnekleme amacıyla cerrahi işlem yapılırken, 4 (%25) hastaya tedavi amaçlı radikal mastoidektomi (ikisi daha önceki merkezde cerrahi uygulanan) yapıldı.
Etkenin saptanabilmesi için 17 atak sırasında; 8 atakta kulak sürüntüsü ve doku örneği, 5 atakta sadece kulak sürüntüsü, 4 atakta ise sadece doku örneği kültürü yapıldı. Kulak sürüntüsü ve doku örneklerinin ikisinin de değerlendirildiği 7 atakta kültür sonuçları uyumsuzdu; bir atakta üreme olmadı. Kulak sürüntüsü yatış öncesi veya sırasında alınırken, doku örneklerinin daha geç elde edilmesi nedeniyle örnekler arası zaman ve antibiyotik kullanım farkı vardı. Sadece kulak sürüntü kültürü olanların tümünde P. aeruginosa üredi. En sık üreyen etken P. aeruginosa (7/17), ikinci sıklıkta stafilokoklar (5/17) ve üçüncü sırada Candida sp. (3/17) ve Corynebacterium sp. (3/17) yer aldı. P. aeruginosa suşlarının 4 (%57)’ü tüm anti-Pseudomonas antibiyotiklere duyarlıyken, 2 (%28.6)’si çoğul dirençliydi (sadece kolistine 1, sadece kolistin ve seftazidime duyarlı 1 suş). Doku kültüründe üreme olmayan ancak patoloji değerlendirmesinde mantar hifleri olan ve sürüntü örneğinde A. fumigatus üreyen iki hastanın kan galaktomannan değerleri pozitifti.
Hastaların %81.2 (13/16)’si anti-Pseudomonas (%53.8 kültüre dayalı) ve %43.7’si ilave olarak glikopeptid tedavisi aldı. Kanıtlı mantar infeksiyonu olan 5 hasta ve anti-Pseudomonas ve glikopeptid tedavisine rağmen klinik yanıt sağlanamayan 4 hasta olmak üzere ampirik antifungal eklenmesi ile hastaların %56’sı antifungal tedavi aldı. Ampirik antifungal tedavi eklenen tüm hastalarda klinik ve radyolojik cevap sağlandı. Parenteral tedavi süresi ortalama 9.7 (6-12) hafta, oral süpresyon tedavi süresi ise ortalama 12.6 (5-24) aydı. Takibe gelen hastaların ortalama takipte kalma süresi 20.5 (2-48) aydı. Hastaların tedavi ve takip verileri Tablo 2’de verildi.
Yedi hasta, yatışları sırasında antibiyotik tedavisine ek olarak hiperbarik oksijen tedavisi aldı. Tüm hastalar baş ağrıları nedeniyle algoloji ve psikiyatri uzmanları tarafından değerlendirildi. Tüm hastaların ağrı kontrolünde opioid analjezikler kullanıldı.
Tedavi sonrası hastaların %53.3’ünde sekelsiz tam iyileşme sağlanırken diğerlerinde ise işitme kaybı, dengesizlik, fasiyal paralizi gibi kalıcı sekellerin varlığı saptandı (ölen bir hastanın yakınlarına ulaşılamadığı için bilgi edinilemedi). Kalıcı sekel için risk faktörlerine bakıldığında hipertansiyon (p=0.041), şikayet süresi (p=0.003), kafa tabanı kemiklerin iki taraflı tutulumu (p=0.001), vasküler tromboz/inflamasyon veya dura tutulumu (p=0.007), daha önce farklı merkezde cerrahi müdahale yapılmış olması (p=0.041) ve tedavi sonu sedimantasyon değerinin yüksekliği (p=0.014) anlamlı olarak saptandı (Tablo 3).
Hastanede yatarken hiçbir hastada mortalite saptanmadı. Çalışma sırasında saptanan 5 ölümden sadece biri 7 yıl sonra hastalık nüksü nedeniyle gerçekleşti; diğerleri 6 ay ile 5 yıl içinde gerçekleşmiş olup hastalıkla ilişkisizdi. Yirmi dört aylık takip sürecinde, KTO’yla ilişkisiz 3 ölümün (hastalıkla ilişkisiz mortalite %18.7) gerçekleştiği görüldü.
İRDELEME
Nadir görülen görülen KTO’nin yüksek morbidite ve mortalite oranı, doğru antibiyotik ve cerrahi tedavi yaklaşımlarıyla değiştirilebilir. Daha önce yayımlanmış olgu serilerinde olduğu gibi çalışmamızda KTO olguları sıklıkla otojenik kaynaklı (%81) ve yaşlı erkeklerde oluşmaktaydı; en sık risk faktörü hastaların % 87.5’inde tanımlanan diabetes mellitustu (10, 11). Literatürde bildirilen otojenik kaynaklı KTO olgularında olduğu gibi hastalarda en sık baş ve/veya kulak ağrısının yanı sıra kulak akıntısı şikayeti vardı ve en çok VII. kafa çifti etkilenmişti (12, 13). Hastalarda hastane yatış sürecinde fasiyal paralizide bir gerileme olmazken, 24 aylık takip sonrası %75’inde gerileme sağlanmıştı. Oysa Jung ve ark.’nın 32 hastalık serisinde ortalama 115 günlük tedavi ve 11 aylık takibin sonunda fasiyal paralizide % 42.9 kısmi veya tam iyileşme bildirilmiştir (13). Hastalarımızda daha yüksek oranda iyileşme olmasının, antimikrobik tedavinin daha uzun (en az 360 gün) sürdürülmesinden kaynaklanabileceği düşünüldü. Kafa çifti tutulumları bazı olgularda ilk bulgu olarak saptanabilirken sıklıkla hastalığın progresyonuna işaret etmektedir (9, 14). Kafa çiftlerinin etkilenmesi kötü prognozla ilişkilendiren çalışmalar olduğu gibi, etkisi olmadığını gösterenler de bulunmaktadır (11, 12, 14). Yedinci sinir en sık ve ilk tutulan kafa çifti olup, aynı zamanda en geç düzelen veya kalıcı hasar bırakan kafa çifti tutulumudur. Bunun nedenleri olarak, bu sinirin kemikte katettiği yolun uzun olması, daha büyük alanının infeksiyondan etkilenmesi ve infeksiyondan ilk etkilenen olması nedeniyle daha uzun süre inflamasyona ve bakteriyel toksinlere maruz kalması olarak gösterilmektedir. Bunun yanı sıra alt kafa çiftleri olan IX, X, XI ve XII tutulumunda ise tedaviye daha hızlı yanıt alındığı ve tama yakın iyileşme sağlanabildiği bildirilmektedir (14). Bu bilgiyle uyumlu olarak çalışmamızda da IX. sinir tutulumu sonucu yutma güçlüğü gelişen ve nazogastrik tüple beslenmesi sağlanan 3 hastanın tedavisinde hızlı yanıt alındı ve hepsinde de taburcu olmadan oral beslenmeye geçilebildi. Hastaların yarısından fazlası (%56.3) vasküler veya dura tutulumuyla da komplikeydiler. İlginç olarak dura tutulumu olan hastalarımızın tamamı, %60’ı kanıtlı olmak üzere antifungal tedavisi almıştı. Dura tutulumun belirli bir etkenle ilişkili olduğu söylenemez, ancak hastalarımızda antifungal tedavinin başlanmasına kadar uzun bir sürenin geçmesinin hastalığın progresyonuna neden olarak ortaya çıkmış olması muhtemeldir. Komplike olgulardan pakimenenjiti olan ve 2 yıl sonra farklı nedenle öldüğü saptanan hasta hariç, klinik ve radyolojik yanıta göre 5-15 ay gibi değişen sürelerde süpresyon tedavisi ile en az 2, en çok 5 yıl takip edilmiş olan bu hastalarda ölüm gözlenmedi. Uzun süreli tedavinin bu hastaların sağkalımına katkı sağladığı düşünüldü.
Tanıda, %87.5’inde MR ve %81.3’ünde BT, %43.8 ‘inde ise işaretli lökosit sintigrafisi ve tek foton emisyon bilgisayarlı tomografi (SPECT) veya pozitron emisyon tomografi (PET)-BT ek olarak kullanıldı. KTO tanısında, doku tutulumun yaygınlığını iyi gösteren MR ve geç dönemde kemik defektini gösteren BT rutin olarak en yaygın kullanılan görüntüleme yöntemleridir. Bunların yanı sıra üç fazlı kemik Tc99m metilen difosfonat (MDP) sintigrafisi BT’den daha erken dönemde kemikteki aktiviteyi gösterir, SPECT ile birleştirildiğinde duyarlılığı %100’e çıkmaktadır. Tanı anında yüksek sedimantasyon, normal lökosit ve CRP değerleri bildiren çalışmaların aksine hastalarımızın %50’ye yakınınında lökosit sayısı ≥10 000 /µl ve bir hasta hariç tümünde CRP değeri normalin üstündeydi (ortalama 9 kat yüksek) (10, 15). Hastalarımızın tümünde, taburcu olurken lökosit, CRP ve sedimantasyon değerlerinde azalma saptanırken; ESR değerinde azalma olmayan hastanın 5 ay sonra progresyonla yeniden yatışı olan tek hasta olması manidardı. Başlangıçta yüksek değerler tedaviye yanıtın değerlendirilmesinde iyi birer yol gösterici olabilir. Verilerimizle uyumlu bir şekilde tedavi progresyonu veya sonlandırma aşamasında görüntüleme yöntemlerinin yanı sıra başlangıçta yüksek olan akut faz reaktanlarının tümünün, tedaviyi sonlandırma aşamasında normal sınırlar içinde olmasının morbidite açısından iyi bir gösterge olabileceği belirtilmektedir (9, 16).
KTO tanısında ideal olan radyolojik olarak tutulan kemiğin patolojik incelemesinde osteomyelitin gösterilmesi (malignitenin dışlanması) ve kemik örneğinden mikroorganizmanın izole edilmesidir. Ancak pratikte radyolojik tutulumun olduğu hastalarda kulak akıntısı eşlik ediyorsa akıntı kültürü ile tedavi yönlendirilirken, yanıt alınamaması halinde biyopsi yapılmaktadır. Akıntının eşlik etmediği hastalarda ise daha erken dönemde derin doku biyopsisi alınmaktadır. Hastalarımızda en sık izole edilen etken literatürle uyumlu olarak P. aeruginosa olurken, bunu stafilokoklar ve Candida sp. izledi. Pürülan kulak akıntısından elde edilen etkenin kemikteki ile aynı olma olasılığı net değilse de, birçok çalışmada her iki örnek türü etken olarak kabul edilmiştir (10, 17, 18). Kulak akıntısında, flora üyesi olmayan P. aeruginosa’nın derin infeksiyonun etkeni olması muhtemel gibi görünürken, koagülaz-negatif stafilokok gibi deri flora üyelerine ise şüpheyle yaklaşılmalı ve doku örneği için girişimde bulunulmalıdır. Bu bilgiyi destekler şekilde P. aeruginosa’nın ürediği örneklerin %71.4’ü kulak sürüntüsü örneklerine ait olup duyarlılığa uygun olarak verilen tedaviyle cerrahi gereksinim olmadan tedavi edilebildi. Ancak doku veya sürüntü kültüründe koagülaz-negatif stafilokok üremesi olan hastaların tedavisine eklenen glikopeptid tedavisine rağmen yanıt sağlanamaması, bu etkenin etyolojideki yerinin sorgulanması gerektiğine işaret etmektedir. Aslında literatürde etkenin belirlenemediği durumlarda, etken sıklığı göz önünde bulundurulduğunda ampirik seçimde anti-Pseudomonas tedaviden sonra, antistafilokoksik antibiyotiklerin eklenmesi önerilirken (5), bu uygulama ile hastalarımızın tedavisine katkı sağlanamamıştır. Hastaların 9/16 (%56.3)’sı antifungal tedavi aldı. Etkene dayalı olanların yanı sıra, yarısına yakını anti-Pseudomonas ve antistafilokoksik antibiyotiklere yanıtsız olan olgulardı. Son dönemde etyolojide, fungal etkenlerin de daha sık bildirilmesiyle, maya veya küflerin de dikkate alınarak ampirik olmasa da, yanıtsız olgularda antifungal eklenmesi önerilmektedir (5). Antifungal eklenen hastaların tümünde klinik yanıtın alınmış olması anti-Pseudomonas tedaviden sonra, S. aureus saptanmadığı durumlarda, antifungal tedavinin eklenmesinin öne çıkan bir tedavi stratejisi olması gerektiğini düşündürmüştür.
Antimikrobik tedavinin yanı sıra cerrahi uygulamalar da KTO tedavisinde önemli bir yere sahiptir, ancak zaman içinde cerrahinin yeri gittikçe değişmiştir. Daha önceleri agresif cerrahi debridman ilk basamak tedavi olarak kabul edilirken, kemiğe geçişi iyi olan kinolon grubunun tedavide kullanılmasıyla cerrahiye gereksinim azalmıştır (5). Etkenin saptanamadığı hastalarda bile erken dönemde, sekel ve sekonder infeksiyonların engellenebilmesi için cerrahi müdahaleden kaçınılıp, P. aeruginosa’ya etkili ve uzun süreli intravenöz antibiyotik tedavisiyle hastaların iyileştirilebildiği gösterilmiştir (19). Ancak ne yazık ki nadir görülen KTO gözden kaçabilmekte, topikal ve kısa süreli oral tedaviler ile zaman kaybedilmektedir. Antibiyotik kullanımı etkenin izole edilme şansını azaltırken, majör cerrahi girişimler doku hasarına ve yeni etkenlerin eklenmesine yol açabilir. Çalışmamızda da cerrahi uygulanmasının sekellerle ilişkili bulunması, cerrahiden mümkün olduğunca kaçınılması fikrini desteklemektedir. KTO’de cerrahi girişimin ancak mutlak endikasyonda veya sadece örnek alınması amacıyla uygulandığında tedaviye olumlu katkı sağladığı bilinmelidir (1, 5). KTO’de tedavi süresiyle ilgili standard bir yaklaşım olmasa da genel olarak en az 6 haftalık parenteral, ortalama 3-6 ay arası süpresyon tedavisi önerilmekte ve fungal etyolojilerde bir yılı aşan tedavi uygulamaları bildirilmektedir (1, 5, 17). Ancak nadir görülen bir hastalık olması ve tedaviyi yönlendirecek kanıtları sağlayacak randomize kontrollü çalışmaların bulunmaması nedeniyle bu olgularda antimikrobik tedavi süreçlerinin kişiselleştirilmesi gerektiği açıktır. İzlediğimiz KTO olgularında, infekte kemik sekestrelerinde bakterilerin canlılığını uzun süre sürdürebileceği düşüncesiyle ve klinik, radyolojik ve laboratuvar bulgularıyla değerlendirilen tedavi yanıtı da göz önünde bulundurularak, ortalama 2.5 ay kadar uygulanan parenteral tedaviyi takiben, ortalama bir yıl kadar oral süpresyon tedavisi verildi. Hastalarımızın biri dışında hiçbirinde nüks olmaması, süpresyon tedavi süresinin uzun tutulmasıyla ilişkili olabilir. Ancak bu yaklaşımın doğru olup olmadığının anlaşılması için görüntülemelerle kısa sürede kesilen tedavi uygulaması ile uzun süreli süpresyon uygulanan tedavi rejimlerinin prospektif olarak planlanan çalışmalar ile irdelenmesi gerekmektedir. Tedavi süresini belirlemede, klinik iyileşmeye rağmen MR ve BT bulgularının aylarca devam etmesi nedeniyle, takipte her 6 haftada bir işaretli lökosit sintigrafisi ile aktivite sonlanana kadar tekrarını öneren uzmanlar olsa da, takipte kullanılacak görüntüleme yöntemleri hakkında henüz bir uzlaşı sağlanamamıştır (18, 20).
Uzun dönem takiplerinde, KTO olgularının %46.7’sinde işitme kaybı, dengesizlik, fasiyal paralizi gibi kalıcı sekellerin olduğu saptandı. Sekel için tanımlanan risk faktörlerinden biri hipertansiyondu. Çoğunluğunda aynı zamanda diabetes mellitus olan bu hastalarda, hipertansiyonun bozulmuş olan mikrovasküler dolaşımı daha da sorunlu hale getirmesi ve bunun da etkili tedaviyi ve doku iyileşmesini zorlaştırmış olabileceği düşünüldü. Literatürde bu konuda bilgi bulunamadı. Sekel için bulunanan bir diğer risk faktörü de hastaların başvuru şikayetlerinin süresiydi. Hastalığın tedavi edilmediği aylarla ifade edilen sürelerde infeksiyonun kontrolsüz bir şekilde ilerleyeceği, yaygınlaşacağı ve daha ciddi doku hasarı yapacağı açıktır. Jung ve ark. otojenik kafa tabanı osteomyelitlerin sonuçlarını irdeledikleri çalışmalarında başvuruda 90 günlük şikayet süresini, 50 günlük olana kıyasla kontrolsüz infeksiyon için anlamlı olarak saptamışlar (13). Benzer şekilde çift taraflı, vasküler veya dura tutulumu varlığında sekel sıklığının fazla bulunması da hastalığın tedavisinin gecikmesi ve infeksiyonun progresyonuyla ilişkilidir. Sudhoff ve ark. BT ve MR bulgularının yaygınlığını prognozla ilişkili olarak saptamasalar da, Lee SK ve ark. juguler foramen ve petröz apeks tutulumunun prognozu etkilediği, Lee S ve ark. ise petröz kemiğin yanında bilateral tutulumun olmasının mortaliteyi doğrudan etkilediğini saptamışlar (12, 16, 21). Sekelli iyileşen hastalarımızda parenteral antibiyotikler de daha uzun süreyle uygulanmıştı. Aslında zaten daha komplike olan bu hastaların daha geç klinik yanıtları nedeniyle daha uzun süreli parenteral tedavi almaları olağan bir durumdur. Çalışmamızda tedavinin sonlandırılma aşamasında ESR’si normale dönmeyen ve ortalama 40 mm/saat olan hastalar ile normal sınırlar içinde olanlar arasında sekelli iyileşme açısından önemli bir fark olduğu görüldü (p=0.014). Bu hastalarda tedavi süresinin uzatılmasının sonucu değiştirip değiştirmeyeceği bilinmemekle birlikte, aslında zaten uzun süreli süpresyon tedavisi uygulanmış olan bu hastalarda, ısrarla düşmeyen ESR değeri varlığında infeksiyonun kontrol altına alınıp alınamadığı detaylı klinik, laboratuvar ve görüntülemelerle değerlendirilmelidir.
Tüm hastalar daha önce farklı merkezlerde KBB uzmanları tarafından değerlendirilmiş, %81.3’ü topikal ve/veya sistemik etkili antibiyotik tedavisi almış, %37.5 (6/16)’ine ise önceden KTO tanısıyla mastoidektomi ± fasiyal dekompresyon yapılmıştı. Tüm uygulamalara rağmen hastalığın kontrol edilemediği bu olgular, sekelli iyileşen hastaların %71.4’ünü oluşturmaktaydı. Cerrahi uygulamanın prognoza etkisinin olmadığını söyleyen çalışmanın aksine, takip ettiğimiz tüm hastalarda komplikasyon oranlarının yüksek olmasına rağmen, daha önce cerrahi yöntemler uygulanmış hasta grubunun daha çok sekelli iyileşmesinin nedeni, uygulanan cerrahi tekniğin yarattığı doku hasarının yanı sıra, işlem sonrası yeterli ve etkin tedavinin uygulanmamış olması ve merkeze gelene kadar uzun sürenin geçmiş olmasıyla ilişkili olabilir (16). Çalışmamızda istatiksel olarak anlamlı olmasa da sadece seftazidim ve siprofloksasinle tedavi edilebilen (kinolona duyarlı P. aeruginosa ile infekte) hastalarda sekel kalma olasılığının daha düşük olarak saptanması ilk tanı anında etkin, uygun dozda, uzun süreli ikili antibiyotik tedavisinin uygulanmasının önemi bir kez daha ortaya çıkmıştır. İlk tanı anında yeterli ve uygun dozlarda tedavi edilmeyen P. aeruginosa infeksiyonlarında direnç gelişmesi çok olasıdır. Nitekim P. aeruginosa tanımlanmış hastalarımızın %28.5 (2/7)’inde kinolon direnci olup birinin sadece kolistine, diğerinin kolistine ve seftazidime duyarlı olması hastaların tedavi edilebilirliğini ciddi olarak tehlikeye sokmuştur. Le Clerc ve ark.’nın çalışmasında da KBB uzmanlık alanında kinolonların çok kullanılmasının bir sonucu olarak Pseudomonas spp.’de kinolon direncinin %25 olduğu bildirilmiştir (18). Candida sp. veya Aspergillus sp. ile infekte hastalarda belirgin anlam kazanmasa da daha yüksek oranda sekelli iyileştikleri görüldü. Bunun nedeni, daha yavaş ilerleyen mantar infeksiyonlarında etkenin daha geç saptanıyor olmasında kaynaklanıyor olabilir (22).
Çalışmamızda hastane içi mortalite olmayıp, 24 aylık takip sürecinde de KTO’ya bağlı bir mortalite görülmemiştir. Mortalite oranlarının son yıllarda düştüğü ifade edilse de KTO’de hala %30 oranında mortalite bildiren çalışmalar bulunmaktadır (14, 23). Soudry ve ark. 57 olguluk ciddi hastadan oluşan seride 5 yıllık sağkalım oranının %55 olarak bildirirken, cerrahi geçirmiş geç olguların takip edildiği Ridder ve ark. çalışmasında ise ortalama 5 aylık takip süresince mortalite saptanmamış ve bunun nedeni olarak erken radikal cerrahi uygulaması gösterilmiştir (18, 24). Çoğu komplike olan hastalarımızda mortalite görülmemesine, olgularımızda antimikrobik tedavinin uygun ve yeterli şekilde yapılmasının, etkenin saptanamadığı ve ampirik tedaviyle progresyon saptanan olgularda ampirik antifungal tedavinin eklenmesinin ve sadece seçili olgularda radikal cerrahi uygulanmasının katkısı olabileceği düşünüldü. Ancak tüm çabalara rağmen hastaların komorbiditeleri ve ileri yaşları nedeniyle kardiak ve metabolik sorunlar sağkalım oranını etkileyebilmektedir. Komorbidite indeksi yüksek olan hastaların izlendiği bir çalışmada da 3 yıllık KTO spesifik sağkalım oranı %76 iken, total sağkalımın %57 olarak saptanması KTO dışındaki faktörlerin hastaların sağkalımını ciddi olarak etkilediğini göstermektedir (12).
Çalışmamızın bazı sınırlılıkları vardır. Tek merkezde olması nedeniyle çalışmamıza az sayıda hasta dahil edilebilmiş, retrospektif olması nedeniyle de hastaların radyolojik görüntüleri ve tedavi sonu verileri ancak bakılabilen hastalarınkiyle sınırlı kalmıştır.
Hızlı ve doğru tedavi stratejileri uygulanmadığında KTO ciddi mortalite ve morbiditeyle sonuçlanabilmektedir. Etkenin saptanamadığı ve ampirik tedaviye yanıtsız KTO olgularında anti-Pseudomonas tedavilerin yanına, antistafilokok tedaviden ziyade, antifungal eklenmesinin hastaların tedavisine ciddi katkı sağlayabilmektedir. Sadece, koleksiyon gelişmesi gibi zorunlu olan durumlar ve doku örneği elde edilmesi dışında geniş cerrahi debridman uygulanmasının her hastada katkı sağlamadığı bilinmelidir. KTO olgularının erkenden tanınarak etkili, uygun dozda, yeterli doku konsantrasyonuna ulaşan antibiyotiklerle ve yanıtsız durumlarda eklenen antifungallerle yapılan, yılları bulabilen uzun süreli antimikrobik tedavisi yüz güldürücü sonuçlar verebilmektedir. KTO olgularının takip ve tedavisinin konusunda deneyimli cerrahların desteğiyle İHKM uzmanları tarafından yapılması, klinik sonuçların olumlu sonuçlanmasına katkı sağlayabilir.
Hasta Onamı
Retrospektif bir çalışma olup COVID-19 önlemleri çerçevesinde hastaların son durum ve onamları telefon aracılıyla sağlanmıştır.
Etik Kurul Kararı
Çalışma için İstanbul Üniversitesi İstanbul Tıp Fakültesi Etik Kurulu’ndan onay alındı 22.01.2021 tarih ve 2021/97 karar numarasıyla onay alınmıştır.
Danışman Değerlendirmesi
Bağımsız dış danışman.
Yazar Katkıları
Fikir/Kavram – S.B., S.Ş.Y.; Tasarım – S.B., S.Ş.Y.; Denetleme – S.B., A.Ç., S.Ş.Y., H.Ö., H.E.; Kaynak ve Fon Sağlama – S.B., O.E., A.B., O.Ö.; Malzemeler/Hastalar – O.E., S.B., H.E., H.Ö., O.Ö.; Veri Toplama ve/veya İşleme – S.Ş.Y., O.E., S.B.; Analiz ve/veya Yorum – O.E., S.B., S.Ş.Y., A.Ç.; Literatür Taraması – S.B., O.E., A.B.; Makale Yazımı – S.B., A.B., S.Ş.Y. Eleştirel İnceleme – S.Ş.Y., A.Ç.,O.Ö., H.Ö., H.E.
Çıkar Çatışması
Yazarlar herhangi bir çıkar çatışması bildirmemiştir.
Finansal Destek
Yazarlar finansal destek beyan etmemiştir.
Referanslar
- Khan MA, Quadri SAQ, Kazmi AS, et al. A comprehensive review of skull base osteomyelitis: diagnostic and therapeutic challenges among various presentations. Asian J Neurosurg. 2018; 13(4): 959-970. [CrossRef]
- Clark MP, Pretorius PM, Byren I, Milford CA. Central or atypical skull base osteomyelitis: diagnosis and treatment. Skull Base. 2009; 19(4): 247-54. [CrossRef]
- Mortazavi MM, Khan MA, Quadri SA, et al. Cranial osteomyelitis: A comprehensive review of modern therapies. World Neurosurg. 2018; 111: 142-153. [CrossRef]
- Grandis JR, Branstetter BF 4th, Yu VL. The changing face of malignant (necrotising) external otitis: clinical, radiological, and anatomic correlations. Lancet Infect Dis. 2004; 4(1): 34-9. [CrossRef]
- Johnson AK, Batra PS. Central skull base osteomyelitis: an emerging clinical entity. Laryngoscope. 2014; 124(5): 1083-7. [CrossRef]
- Di Lullo AM, Russo C, Grimaldi G, et al. Skull base fungal osteomyelitis: a case report and review of the literature. Ear Nose Throat J. 2020: 145561320936006. [CrossRef]
- Stodulski D, Kowalska B, Stankiewicz C. Otogenic skull base osteomyelitis caused by invasive fungal infection. Case report and literature review. Eur Arch Otorhinolaryngol. 2006; 263(12): 1070-6. [CrossRef]
- Chapman PR, Choudhary G, Singhal A. Skull base osteomyelitis: a comprehensive imaging review. AJNR Am J Neuroradiol. 2021; 42(3): 404-413. [CrossRef]
- Patmore H, Jebreel A, Uppal S, Raine CH, McWhinney P. Skull base infection presenting with multiple lower cranial nerve palsies. Am J Otolaryngol. 2010; 31(5): 376-80. [CrossRef]
- Özer F, Pamuk AE, Atay G, Parlak Ş, Yücel T. Skull base osteomyelitis: comprehensive analysis and a new clinicoradiological classification system. Auris Nasus Larynx. 2021; 24: S0385-8146(21)00064-X. [CrossRef]
- Auinger AB, Dahm V, Stanisz I, Schwarz-Nemec U, Arnoldner C. The challenging diagnosis and follow-up of skull base osteomyelitis in clinical practice. Eur Arch Otorhinolaryngol. 2021. Epub ahead of print. [CrossRef]
- Lee S, Hooper R, Fuller A, Turlakow A, Cousins V, Nouraei R. Otogenic cranial base osteomyelitis: a proposed prognosis-based system for disease classification. Otol Neurotol. 2008; 29(5): 666-72.
- Jung DJ, Hong J, Cho HJ, Yoo MH, Lee KY. Clinical outcomes of otogenic skull base osteomyelitis. Eur Arch Otorhinolaryngol. 2020. Epub ahead of print. [CrossRef]
- Mani N, Sudhoff H, Rajagopal S, Moffat D, Axon PR. Cranial nerve involvement in malignant external otitis: implications for clinical outcome. Laryngoscope. 2007; 117(5): 907-10. [CrossRef]
- Arsovic N, Radivojevic N, Jesic S, Babac S, Cvorovic L, Dudvarski Z. Malignant otitis externa: causes for various treatment responses. J Int Adv Otol. 2020; 16(1): 98-103. [CrossRef]
- Lee SK, Lee SA, Seon SW, et al. Analysis of prognostic factors in malignant external otitis. Clin Exp Otorhinolaryngol. 2017; 10(3): 228-235. [CrossRef]
- Ridder GJ, Breunig C, Kaminsky J, Pfeiffer J. Central skull base osteomyelitis: new insights and implications for diagnosis and treatment. Eur Arch Otorhinolaryngol. 2015; 272(5): 1269-76. [CrossRef]
- Le Clerc N, Verillaud B, Duet M, Guichard JP, Herman P, Kania R. Skull base osteomyelitis: incidence of resistance, morbidity, and treatment strategy. Laryngoscope. 2014; 124(9): 2013-6. [CrossRef]
- Djalilian HR, Shamloo B, Thakkar KH, Najme-Rahim M. Treatment of culture-negative skull base osteomyelitis. Otol Neurotol. 2006; 27(2): 250-5. [CrossRef]
- Chawdhary G, Pankhania M, Douglas S, Bottrill I. Current management of necrotising otitis externa in the UK: survey of 221 UK otolaryngologists. Acta Otolaryngol. 2017; 137(8): 818-822. [CrossRef]
- Sudhoff H, Rajagopal S, Mani N, Moumoulidis I, Axon PR, Moffat D. Usefulness of CT scans in malignant external otitis: effective tool for the diagnosis, but of limited value in predicting outcome. Eur Arch Otorhinolaryngol. 2008; 265(1): 53-6. [CrossRef]
- Parize P, Chandesris MO, Lanternier F, et al. Antifungal therapy of Aspergillus invasive otitis externa: efficacy of voriconazole and review. Antimicrob Agents Chemother. 2009; 53(3): 1048-53. [CrossRef]
- Blyth CC, Gomes L, Sorrell TC, da Cruz M, Sud A, Chen SC. Skull-base osteomyelitis: fungal vs. bacterial infection. Clin Microbiol Infect. 2011; 17(2): 306-11. [CrossRef]
- Soudry E, Hamzany Y, Preis M, Joshua B, Hadar T, Nageris BI. Malignant external otitis: analysis of severe cases. Otolaryngol Head Neck Surg. 2011; 144(5): 758-62. [CrossRef]